علاج السل
| علاج السل | |
|---|---|
علاجات السل الدوائية المختلفة وفعاليتها
| |
| معلومات عامة | |
| من أنواع | علاج |
| تعديل مصدري - تعديل | |
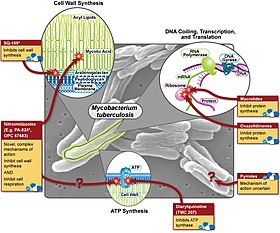
يتألف العلاج القياسي قصير الأمد لمرض السل من: إيزونيازيد (مع فوسفات البيريدوكسال لتجنب اعتلال الأعصاب المحيطي الذي قد ينجم عن إيزونيازيد)، وريفامبيسين وبيرازيناميد وإيثامبوتول لمدة شهرين، ثم إيزونيازيد وريفامبيسين وحدهما لمدة أربعة أشهر أخرى. يعتبر المريض قد وصل للشفاء إذا كان جسمه خالٍ من جرثومة السل الحية بعد ستة أشهر، أما بالنسبة لمرض السل الكامن، فإن العلاج القياسي يستمر من ستة إلى تسعة أشهر من الإيزونيازيد يوميًا بمفرده أو ثلاثة أشهر من مزيج أيزونيازيد وريفامبيسين.[1][2][3] إذا أثبتت التحاليل المخبرية أن الجرثومة حساسة على العلاج، فيستخدم إيزونيازيد وريفامبيسين وبيرازيناميد لمدة شهرين، ثم إيزونيازيد وريفامبيسين لمدة أربعة أشهر، ولا يلزم في هذه الحالة استخدام الإيثامبوتول.
الأدوية[عدل]
الخط الأول[عدل]
تستخدم مصطلحات وأحرف موحدة عالميًا لوصف أدوية السل وفق مايلي:
- إيثامبوتول: EMB أو E.
- إيزونيازيد: INH أو H.
- بيرازيناميد: PZA أو P.
- ريفامبيسين: RMP أو R.
- ستربتومايسين: SM أو S.
يوصف البروتوكل الذي يستخدم كخط أول لعلاج السل بالرموزRIPE ، ما يعني أنَّ هذا البروتوكول يتضمن: ريفاميسين وإيزونيازيد وبيرازيناميد وإيثامبوتول. تجدر الإشارة هنا أن المصطلحات المستخدمة لوصف أدوية السل في الولايات المتحدة الأمريكية تختلف عن المصطلحات العالمية الموحدة.
لا يعتبر ستربتومايسين من أدوية الخط الأول في الولايات المتحدة بحسب توصيات مركز السيطرة على الأمراض المعدية ومعاهد الصحة الوطنية بسبب معدلات المقاومة المرتفعة، في حين أن منظمة الصحة العالمية لم تقدم أي توصية مشابهة.
الخط الثاني[عدل]
تُستخدم أدوية الخط الثاني فقط لعلاج داء السل المقاوم لأدوية الخط الأول، يمكن تصنيف الدواء على أنه من الخط الثاني إذا كان يمتلك أحد الخصائص التالية:[4][5]
فعاليته أقل من فعالية أدوية الخط الأول مثل حمض أمينو ساليسيليك.
يمتلك تأثيرات جانبية سامة مثل السيكلوسيرين.
دواء فعال وغير سام لكنه غير متوفر في البلدان النامية مثل الفلوروكينولونات.
وتشمل أدوية الخط الثاني:
- الأمينوغليكوزيدات مثل: أميكاسين وكاناميسين .
- عديدات الببتيدات مثل: كابريوميسين، فيوميسين، وإنفيوميسين.
- الفلوروكينولونات مثل: سيبروفلوكساسين، ليفوفلوكساسين، وموكسيفلوكساسين.
- الثيواميدات مثل: إيثيوناميد وبروثيوناميد.
- السيكلوسيرين.
- تيريزيدون.
الخط الثالث[عدل]
تشمل أدوية الخط الثالث لعلاج السل مجموعة من الأدوية التي قد تكون مفيدة، لكن فعاليتها مشكوك فيها أو غير مثبتة، وتشمل:
- ريفابوتين.
- الماكروليدات مثل: كلاريثروميسين .
- لينزوليد .
- ثيوأسيتازون.
- ثيوريدازين.
- أرجينين.
- فيتامين د.
- بيداكويلين.
تصنف هذه الأدوية كخط ثالث إما لأنها ليست فعالة للغاية مثل كلاريثروميسين أو لأن فعاليتها غير مثبتة مثل لينزوليد، من جهة أخرى يعتبر ريفابوتين فعالاً، ولكنه غير مدرج في قائمة أدوية منظمة الصحة العالمية لأنه مكلف وغير متوفر في أغلب البلدان النامية.
الستيروئيدات[عدل]
أثبتت الدراسات فائدة استخدام الستيروئيدات (مثل بريدنيزولون أو ديكساميثازون) في علاج التهاب السحايا السلية والتهاب التامور السلي. جرعة الستيروئيدات المستخدمة لعلاج التهاب السحايا السلي: ديكساميثازون من 8 إلى 12 ملغ يوميًا مع إنقاصها تدريجيًّا خلال ستة أسابيع، أما جرعة الستيروئيدات لعلاج التهاب التامور السلي: بريدنيزولون 60 ملغ يوميًا، وتخفض تدريجيًا خلال أربعة إلى ثمانية أسابيع.[6]
قد تكون الستيروئيدات ذات فائدة مؤقتة في التهاب الجنب السلي، وحالات السل المتقدم، والسل عند الأطفال، ويمكن استخدامها وفق الطرق التالية:
- التهاب الجنب السلي: بريدنيزولون من 20 إلى 40 ملغ يوميًا، تخفض تدريجيًا خلال 4 إلى 8 أسابيع.
- حالات السل المتقدمة: بريدنيزولون 40 إلى 60 ملغ يوميًا، تخفض تدريجيًا خلال 4 إلى 8 أسابيع.
- السل عند الأطفال: بريدنيزولون من 2 إلى 5 ملغ/ كلغ/ يوم لمدة أسبوع واحد، ثم تخفض في الأسبوع التالي إلى 1 ملغ/ كلغ/ يوم في الأسبوع التالي، ثم تخفض تدريجيًا خلال 5 أسابيع.
قد تكون الستيروئيدات مفيدة في علاج التهاب الصفاق السلي، وذات العظم والنقي السلي، وسل الحنجرة، والتهاب العقد اللمفية السلية وأمراض الجهاز البولي التناسلي الناتجة عن السل، ولكن الأدلة قليلة ولا يمكن التوصية بالاستخدام الروتيني للستيروئيدات لعلاج هذه الحالات. يمكن استخدام الستيروئيدات لعلاج هؤلاء المرضى على أساس كل حالة بمفردها بناء على قرار الطبيب المعالج. إن التأثير طويل الأمد للسل الجنبي على وظائف الجهاز التنفسي غير معروف، ولذلك يجب تحديد هذا التأثير كميًا قبل تقييم الحاجة إلى مزيد من التجارب السريرية لاستخدام الستيروئيدات لعلاج السل الجنبي.[7][8]
قد يكون الثاليدومايد مفيدًا في التهاب السحايا السلي وقد استخدم في الحالات التي لم يستجب فيها المرضى للعلاج بالستيروئيدات.[9]
السل وحالات أخرى[عدل]
أمراض الكبد[عدل]
يتعرض الأشخاص المصابون لأمراض الكبد الكحولية لخطر متزايد للإصابة بالسل، كما أن احتمال حدوث التهاب الصفاق السلي مرتفع بشكل خاص عند المرضى الذين يعانون من تشمع الكبد.
تستخدم طريقتان لعلاج هؤلاء المرضى على نطاق واسع:
مرضى تشمع الكبد مع اختبارات وظائف كبد طبيعية: يمكن علاج هؤلاء المرضى بنظام الأدوية القياسي 4 لمدة شهرين متبوعًا بدواءين لمدة 4 أشهر (إجمالي العلاج لمدة 6 أشهر).
مرضى تشمع الكبد مع اختبارات وظائف كبد غير طبيعية: وفقًا لتوصيات منظمة الصحة العالمية لعام 2010، يمكن استخدام النظام التالي اعتمادًا على شدة المرض ودرجة المعاوضة، مع استبدال الأدوية السامة للكبد، ويمكن استخدام دواء أو اثنين من الأدوية السامة للكبد في حال كان المرض شديدًا (مثل تشمع الكبد الناتج عن التهاب الكبد بي) بينما يجب تجنب الأدوية السامة للكبد بشكل كامل في تليف الكبد غير المعاوض.
الحمل[عدل]
لا يعتبر الحمل بحد ذاته عامل خطر مستقل لمرض السل.
يقلل ريفامبيسين من فعالية وسائل منع الحمل الهرمونية، ولذلك يجب اتخاذ احتياطات إضافية لتحديد النسل أثناء علاج السل.
يرتبط السل غير المعالج أثناء الحمل بزيادة مخاطر الإجهاض وتشوه الجنين. توصي الدلائل الأمريكية بحذف بيرازيناميد عند علاج السل أثناء الحمل، في حين لا تقدم إرشادات المملكة المتحدة ومنظمة الصحة العالمية مثل هذه التوصية، ومن الشائع استخدام بيرازيناميد فيها أثناء الحمل. هناك خبرة واسعة في علاج النساء الحوامل المصابات بالسل ولم يظهر أي تأثير سام لبيرازيناميد أثناء الحمل. تسبب الجرعات العالية من ريفامبيسين عيوب الأنبوب العصبي عند الحيوانات، ولكن لم يظهر مثل هذا التأثير عند البشر. قد يكون هناك خطر متزايد للإصابة بالتهاب الكبد أثناء الحمل، ويبدو أنه من المناسب تقديم النصح لجميع النساء في سن الإنجاب بتجنب الحمل حتى الانتهاء من علاج السل.
يجب استخدام الأمينوغليكوزيدات بحذر أثناء الحمل، لأنها قد تسبب الصمم عند الجنين، ويجب على الطبيب المعالج أن يوازن بين فوائد علاج الأم مقابل الضرر المحتمل للجنين. أبلغت دراسات عن نتائج جيدة عند الأجنة الذين عولجت أمهاتهم بالأمينوغليكوزيدات، وأظهرت إحدى التجارب أن علاج السل المقاوم للأدوية ليس سببًا للتوصية بإنهاء الحمل، وأن الوصول لنتائج جيدة أمر ممكن.[10][11]
انظر أيضًا[عدل]
مراجع[عدل]
- ^ Sterling TR، Villarino ME، Borisov AS، Shang N، Gordin F، Bliven-Sizemore E، وآخرون (ديسمبر 2011). "Three months of rifapentine and isoniazid for latent tuberculosis infection". The New England Journal of Medicine. ج. 365 ع. 23: 2155–66. DOI:10.1056/nejmoa1104875. PMID:22150035.
- ^ World Health Organization (2014). Guidelines on the management of latent tuberculosis infection. منظمة الصحة العالمية (WHO). hdl:10665/136471. ISBN:978-92-4-154890-8. WHO/HTM/TB/2015.01. مؤرشف من الأصل في 2020-08-13.
- ^ World Health Organization (2015). Evidence to decision framework: appendix to the guidelines on the management of latent tuberculosis infection. منظمة الصحة العالمية (WHO). hdl:10665/158915. WHO/HTM/TB/2015.01.
- ^ World Health Organization (2010). Multidrug and extensively drug-resistant TB (M/XDR-TB) : 2010 global report on surveillance and response. منظمة الصحة العالمية (WHO). hdl:10665/44286. ISBN:9789241599191. WHO/HTM/TB/2010.3.
- ^ Drugs Used in the Treatment of Tuberculosis نسخة محفوظة 2020-11-12 على موقع واي باك مشين.
- ^ Thwaites GE، Nguyen DB، Nguyen HD، Hoang TQ، Do TT، Nguyen TC، وآخرون (أكتوبر 2004). "Dexamethasone for the treatment of tuberculous meningitis in adolescents and adults". The New England Journal of Medicine. ج. 351 ع. 17: 1741–51. DOI:10.1056/NEJMoa040573. PMID:15496623.
- ^ Ordonez AA، Maiga M، Gupta S، Weinstein EA، Bishai WR، Jain SK (مارس 2014). "Novel adjunctive therapies for the treatment of tuberculosis". Current Molecular Medicine. ج. 14 ع. 3: 385–95. DOI:10.2174/1566524013666131118112431. PMC:4484774. PMID:24236454.
- ^ Ryan H، Yoo J، Darsini P، وآخرون (Cochrane Infectious Diseases Group) (مارس 2017). "Corticosteroids for tuberculous pleurisy". The Cochrane Database of Systematic Reviews. ج. 3: CD001876. DOI:10.1002/14651858.CD001876.pub3. PMC:5461868. PMID:28290161.
- ^ Roberts MT، Mendelson M، Meyer P، Carmichael A، Lever AM (أكتوبر 2003). "The use of thalidomide in the treatment of intracranial tuberculomas in adults: two case reports". The Journal of Infection. ج. 47 ع. 3: 251–5. DOI:10.1016/S0163-4453(03)00077-X. PMID:12963389.
- ^ Drobac PC، del Castillo H، Sweetland A، Anca G، Joseph JK، Furin J، Shin S (يونيو 2005). "Treatment of multidrug-resistant tuberculosis during pregnancy: long-term follow-up of 6 children with intrauterine exposure to second-line agents". Clinical Infectious Diseases. ج. 40 ع. 11: 1689–92. DOI:10.1086/430066. PMID:15889370.
- ^ Palacios E، Dallman R، Muñoz M، Hurtado R، Chalco K، Guerra D، وآخرون (مايو 2009). "Drug-resistant tuberculosis and pregnancy: treatment outcomes of 38 cases in Lima, Peru". Clinical Infectious Diseases. ج. 48 ع. 10: 1413–9. DOI:10.1086/598191. PMC:4824949. PMID:19361302.