متلازمة شفط العقي
| متلازمة شفط العقي | |
|---|---|
صورة مجهرية من الأغشية الجنينية في العقي محملة الضامة، وهو الاكتشاف الذي قد يصاحب شفط العقي. H & E.
| |
| معلومات عامة | |
| الاختصاص | طب الأطفال |
| من أنواع | مرض رئوي ، ومرض |
| تعديل مصدري - تعديل | |
متلازمة شفط العقي (بالإنجليزية: Meconium aspiration syndrome) تعرف أيضا بالشفط الوليدي للعقي وهي حالة طبية تصيب الرضع الوليدين. تحدث هذه المتلازمة عند وجود مادة العقي في رئتي هؤلاء الأطفال قبل أو بعد الولادة. تعرف مادة العقي بأنها أول براز ينتجه الرضيع والذي يتكون من مواد تم هضمها خلال تواجده في رحم أمه. العقي في الحالة الطبيعية يخزن في أمعاء الرضيع حتى بعد الولادة، ولكن أحيانا (نتيجة الاستجابة ل ضائِقَةٌ جَنينِيَّة ونَقْصُ التَّأَكْسُج) يخرج إلى السَّائِلُ السَّلَوِيّ قبل الولادة أو خلالها. إذا امتص الرضيع هذا السائل الملوث فإن المشاكل التنفسية قد تحدث.
الأعراض والعلامات[عدل]
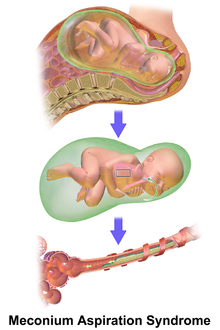
من أكثر العلامات التي تدل بأن العقي قد مر قبل أو خلال الولادة هو مظهر السائل السلوي الذي يكون أصفر أو أخضر اللون. أما إذا مر العقي بكمية كبيرة قبل الولادة فمن الممكن أن يتصبغ جلد الرضيع، حبله السُّرِّيُّ، وأظافره باللون الأخضر. ليس من الضروري أن تدل هذه الأعراض وحدها على أن الرضيع قد بدأ بالإستنشاق في السائل من خلال تلهثه في الرحم أو بعد الولادة. من علامات هذه المتلازمة بعد الولادة التنفس السريع أو الجُهْدِيّ، الإزْرِقَاق، نبضات القلب البطيئة، الصدرٌ بِرْميليّ، وأن يكون حرز ابغار منخفض. من الممكن التأكد بأن الرضيع قد استنشق السائل بواحدة أو أكثر من هذه الفحوصات على سبيل المثال استخدام سماعة الطبيب للاستماع إلى أصوات رئة الغير طبيعية والتي تكون خشخشة رطبة أو غطيطية منتشرة، تحليل غازات الدم لتأكد من أن وظيفة الرئة قد تضررت كثيرا (سنجد حُماضٌ تَنَفُّسِيّ نتيجة الفَرْطُ في ثُنائيِّ أُكسيدِ الكَرْبونِ في الدَّم)، واستخدام الأشعة السينية في تصوير الصدر للبحث عن مناطق مخططة أو مرقعة على الرئة. الرضع الذين استنشقوا العقي قد يصابوا ب مُتَلاَزِمَةُ الضَّائِقَةِ التَّنَفُّسِيَّة التي تتطلب غالبا مساندة تنفسية. من المضاعفات لهذه المتلازمة الإسترواح الصدري وفَرْطُ ضَغْطِ الدَّمِ الرِّئَوِيّ الدائم لحدثي الولادة.
الأسباب[عدل]
إن الضائقة الجنينة تسبب الانقباض في الأمعاء والارتخاء في المَصَرَّةُ الشَّرجِيَّة خلال الولادة، وهذا يسمح بمرور العقي إلى السائل السلوي وتلويثه. إن مرور العقي إلى السائل السلوي يحدث بنسة 5-20% من كل حالات الولادة وهو أكثر شيوعا في الولادات المتأخرة، أن متلازمة شفط العقي تحدث بنسبة أقل من 5% من جميع الحالات التي تواجد فيها العقي في السائل السلوي.[1]
إن في الحالات الطبيعية يكون السائل السلوي صافيا ولكنه يصبح أخضر اللون عند تلونه بالعقي. من المخاطر التي تؤدي إلى حدوث ذلك من جهة الأم: مُقَدِّماتُ الارْتِعاج، فرط ضغط الدم للأم، قِلَّةُ السَّائِلِ السَّلَوِيّ، الإخْماج للأم، استخدام الأدوية من قبل الأم، قُصورُ المَشيمَة، و/أو تضيق النمو ضمن الرحم.[2]
أن خطر الإصابة بهذه المتلازمة يزيد بعد الإسبوع ال40 من الحمل.[3]
الآلية[عدل]
إن الفزيولوجيا مرضية لهذه المتلازمة تحدث بسبب دمج ما بين نقص في مادة الفاعل بالسطح وعدم تفعيل هذه المادة، نتيجة تسرب بروتينات ُ البلاَزْما إلى الممرّات هوائيّة من خلال أماكن الإصابات والتمزق ظِهَارِيّ.[4]
هناك ثلاثة أسباب لهذه المتلازمة وهي:
- بسبب حدث نضج فيزيولوجي.[5]
- الاستجابة لحدث ناقِصُ التَّأَكْسُج الحاد.[5]
- الاستجابة لنقص التأكسج المزمن داخل الرحم.[5]
إذا استنشق الرضيع هذا المزيج قبل، خلال أو بعد الولادة فأن هذا المزيج قد يمتص إلى أعماق الرئة وهناك ثلاث مشاكل رئيسية ستقع إذا حدث ذلك:
- من الممكن من أن تغلق المادة الممرات الهوائية .
- كفاءة تبادل الغازات في الرئة ستقل .
- أن السائل المصبغ بالعقي مُهَيّج، ملهب للممرات الهوائية( التهاب الرئة) ومن الممكن أن يؤدي إلى نزلة صدرية كيميائية.
إذا كانت هذه الاسباب وخيمة لدرجة كافية فإن ذلك يؤدي إلى معدلات أمراض ووفيات مُعْتَدّ بها.[5]
التشخيص[عدل]
من الممكن أن يعرف الرضع الذين لهم عامل اختطار مرتفع بتسارع القلب الجنيني، بطء القلب أو غياب التسارعات عند مُراقَبَة قَلْبِ الجَنين في الرحم، ومن الممكن أن يبدو الطفل عند الولادة مدنوفا وتظهر علامات الإصفرار من صبغة العقي على الجلد، الأظافر، والحبل السري. عادة يخوضوا هؤلاء الأطفال متلازمة الضائقة التنفسية للرضيع في خلال 4 ساعات. من الفحوصات التي من الممكن أن تؤكد التشخيص : تصوير الصدر بالأشعة السينية لطفل والذي سيظهر فرط الانتفاخ، تسطح الحجاب الحاجز، تضخم القلب، انخماص اللطخي والتصلب، وأخذ عينات لفحص غازاتُ الدَّمِ الشِّرْيانِيّ والذي سيظهر نقصان في مستوى الإكسجين.
الوقاية[عدل]
إن من الصعب منع حدوث هذه المتلازمة. تسريب السائل السلوي هي طريقة لتخفيف سماكة العقي الذي مر إلى السائل السلوي من خلال ضخ سائل معقم للسائل السلوي، ولكن هذه الطريقة لم تظهر أية فائدة .[6][7]
العلاج[عدل]
لقد وجد إن الفاعل بالسطح يحسن النتائج عندما يعطى للأطفال من بعد شفط العقي .[8]
لقد تم اللإصاء بشفط الحلق والأنف لطفل عندما يخرج رأسه، ومع ذلك فإن هذا ليس مفيدا تماما ولذلك لم يعد برنامج إنعاش حديثي الولادة يوصي به. عندما يلطخ العقي السائل السلوي ويكون الطفل مخمدا فأن من الموصى به ان يستخدم الفرد المدرب على التنبيب تنظير الحنجرة والأنبوب داخل الرغامى لمص العقي من أسفل الأحبال الصوتية، ولكن إذا سائت الحالة فإن الأكسجة الغشائية خارج الجسم قد تكون فعالة.[9]
لقد وجد أن غسل الألبومين واستخدام الستيرويدات لن يحسنا نتائج الناتجة من هذه المتلازمة .[10][11]
توقعات سير المرض[عدل]
إن مُعَدَّلُ وَفَياتِ للأطفال المصبغين بالعقي أعلى من غير المصبغين به، فإن لشفط العقي نسبة معتد بها من وَفَيَاتُ الوِلْدَان. إن من النادر أن تبقى المشاكل في الرئة والتي تتضمن السعال المصحوب بالأعراض، أزيز، وبقاء فرط الانتفاخ من خمس إلى عشر سنوات. إن توقعات سيرهذا المرض الإقصائية تعتمد على مقدار إصابة الجهاز العصبي المركزي من الاختناق ووجود مشاكل أخرى مصاحبة مثل فرط ضغط الدم الرئوي. خلال خمسين سنة الماضيات كان المواليد الجدد المتأثرين بشفط العقي يتوفوا بنسبة خمسين بالمئة، أما اليوم فقد قلت النسبة لتصل إلى عشرين بالمئة.[2]
الوبائيات[عدل]
في دراسة أجريت ما بين عام 1995 و2002 وجد أن هذه المتلازمة حدثت في 1,061 من 2,490,862 مولود، وهذا يعكس الورود في 0.43 من 1,000. إن هذه المتلازمة التي تتطلب التنبيب تحدث بنسبة أعلى بعد الاسبوع الاربعين من الحمل. نسبة الحالات التي حدثت بعد الاسبوع الاربعين من الحمل والتي تتطلبت التنبيب هي34% مقارنة مع 16% قبل الاسبوع الاربعين.[12]
مراجع[عدل]
- ^ Usta، I.؛ Mercer، B.؛ Sibai، B. (1995). "Risk factors for meconium aspiration syndrome". Obstetrics and gynecology. ج. 86 ع. 2: 230–234. DOI:10.1016/0029-7844(95)00124-A. PMID:7617354.
- ^ أ ب Edmonds، P (2014). "An introduction to meconium". Midwifery today with international midwife ع. 111: 32–3. PMID:25975076.
- ^ Cheng، Y.؛ Nicholson، J.؛ Nakagawa، S.؛ Bruckner، T.؛ Washington، A.؛ Caughey، A. (2008). "Perinatal outcomes in low-risk term pregnancies: do they differ by week of gestation?". American Journal of Obstetrics and Gynecology. ج. 199 ع. 4: 370.3e1–7. DOI:10.1016/j.ajog.2008.08.008. PMID:18928977.
- ^ Wirbelauer، J.؛ Speer، C. (2009). "The role of surfactant treatment in preterm infants and term newborns with acute respiratory distress syndrome". Journal of perinatology : official journal of the California Perinatal Association. 29. Suppl 2: S18–S22. DOI:10.1038/jp.2009.30. PMID:19399004.
- ^ أ ب ت ث Klingner، MC؛ Kruse، J (1999). "Meconium aspiration syndrome: pathophysiology and prevention". The Journal of the American Board of Family Practice / American Board of Family Practice. ج. 12 ع. 6: 450–66. DOI:10.3122/jabfm.12.6.450. PMID:10612363.
- ^ Hofmeyr، G. (2009). "What (not) to do before delivery? Prevention of fetal meconium release and its consequences". Early human development. ج. 85 ع. 10: 611–615. DOI:10.1016/j.earlhumdev.2009.09.010. PMID:19822401.
- ^ Xu، H.؛ Hofmeyr، J.؛ Roy، C.؛ Fraser، W. (2007). "Intrapartum amnioinfusion for meconium-stained amniotic fluid: a systematic review of randomised controlled trials". BJOG: an International Journal of Obstetrics & Gynaecology. ج. 114 ع. 4: 383–90. DOI:10.1111/j.1471-0528.2007.01262.x. PMID:17378813.
- ^ El Shahed، AI؛ Dargaville، PA؛ Ohlsson، A؛ Soll، R (14 ديسمبر 2014). "Surfactant for meconium aspiration syndrome in term and late preterm infants". The Cochrane database of systematic reviews. ج. 12: CD002054. DOI:10.1002/14651858.CD002054.pub3. PMID:25504256.
- ^ Short، B. L. (2008). "Extracorporeal membrane oxygenation: use in meconium aspiration syndrome". Journal of Perinatology. ج. 28: S79–83. DOI:10.1038/jp.2008.152. PMID:19057615.
- ^ Salvesen، B.؛ Mollnes، T. E.؛ Saugstad، O. D. (2008). "Albumin lavage does not improve the outcome of meconium aspiration syndrome". Journal of Maternal-Fetal and Neonatal Medicine. ج. 21 ع. 10: 719–25. DOI:10.1080/14767050802255561. PMID:19012188.
- ^ Ward، M. C.؛ Sinn، J. K. (2003). "Steroid therapy for meconium aspiration syndrome in newborn infants". Cochrane Database of Systematic Reviews ع. 1: CD003485. DOI:10.1002/14651858.CD003485. PMID:14583981.
- ^ Dargaville، P. A.؛ Copnell، B.؛ Australian and New Zealand Neonatal Network (2006). "The Epidemiology of Meconium Aspiration Syndrome: Incidence, Risk Factors, Therapies, and Outcome". Pediatrics. ج. 117 ع. 5: 1712–21. DOI:10.1542/peds.2005-2215. PMID:16651329.
وصلات إضافية[عدل]
- eMedicine's article about meconium aspiration syndrome
- Surfactant treatment of the meconium aspiration syndrome
| في كومنز صور وملفات عن: متلازمة شفط العقي |

