مصرة بولية صناعية
| مصرة بولية صناعية | |
|---|---|
| معلومات عامة | |
| الاختصاص | طب الجهاز البولي |
| من أنواع | زراعة العظام |
| الاستعمالات | تبول لاإرادي |
| تعديل مصدري - تعديل | |
المصرة البولية الصناعية (أو العاصرة البولية الصناعية) هي جهاز طبي يتم زرعه لعلاج السلس البولي المتوسط والحاد، خاصةً عند الرجال. تم تصميم المصرة البولية الصناعية لدعم وظيفة العاصرة الإحليلية؛ وهي العضلة التي تغلق الإحليل وتمنع البول من التسرب إلى الخارج.
المواصفات[عدل]
هناك نوعان أساسياً من المصرة البولية الصناعية:
- المصرة البولية الصناعية مع البالون (المكونة من ثلاث أجزاء): الكُفَّة، المضخة، والبالون. تلتف الكفة حول الإحليل، ويتم زرع المضخة في الصفن، بينما البالون فيزرع خلف العانة، بين المثانة والوريد الحرقفي. يتم توليد الضغط في هذه الدارة الهيدروليكية من خلال البالون المرن ومن خلال الضغط في المنطقة خلف العانة[1][2]
- المصرة البولية الصناعية مع نابض (المكونة من جزئين): الكفّة ووحدة الضخ.[3][4] تلتف الكفة حول الإحليل، بينما يتم زرع وحدة الضخ في الصفن. يتم توليد الضغط في الدارة الهيدروليكية من خلال النابض في وحدة الضخ. لا تأثير لضغط منطقة خلف العانة على عمل هذا النوع من المصرة البولية الصناعية.
يعمل النوعان على مبدأ التضييق الميكانيكي للإحليل: كفة قابلة للنفخ بمحلول ملحي توضع حول الإحليل لإبقائه مغلقاً. يعود سبب الضغط الموجود داخل الجهاز إلى المضخة الخارجية، الموضوعة بين الطبقتين العضليتين للصفن. تمكن هذه المضخة الشخص من إرخاء الكفة يدوياً عبر الضغط على المضخة، فيحصل التبول.
التاريخ[عدل]
فردريك فولي كان أول شخص كم بتوصيف المصرة البولية الصناعية التي تلبس خارجياً لعلاج السلس البولي في عام 1947.[5] في عام 1972, قام ف. برانتلي سكوت وزملاؤه في جامعة بايلور الطبية بوضع التصميم الأولي للمصرة البولية الصناعية.[6][7] أول نموذج في السوق كان AMS 800 (بوسطن ساينتف، في الإنكليزية Boston Scientific) وقد تم تطويره منذ أكثر من 50 عام.[8][9] يتألف الجهاز من 3 أجزاء، كفة تلتف حول الإحليل، مضخة تزرع في الصفن، وبالون لتوليد الضغط، يزرع في الحوض. تأتي هذه الأجزاء منفصلة في طقم جاهز للجمع قبل الزرع.[10]
في 2008 تم تصميم نموذج جديد إسمه ZSI 375 (زيفير للبدلات الجراحية، سويسرا، في الإنكليزية: Zephyr Surgical Implants).[11] النموذج هذا هو عبارة عن قطعة واحدة، مؤلفة من جزئين: الكفة ووحدة الضخ (التي تحتوي في داخلها على نابض). يأتي ZSI 375 موصول وممتلئ، وليس بقطع منفصلة.[12] لا يوجد أي قطع يجب زرعها في البطن (كالبالون) مع هذا النموذج. هذه الخصائص تقلل من المدة الجراحية للعملية.[13] بالإضافة إلى ذلك، وبما أنه لا يوجد بالون في البطن مع هذا النموذج، فلا داعي لشق البطن لدخول منطقة ما خلف العانة. العمليات السابقة، كاستئصال البروستات قد تؤدي إلى التليف والتندب لاحقاً، ولذلك، فإن تفادي الجراحة في هذه المنطقة قد يخفف من المضاعفات الجراحية.[14][15] إحدى الحسنات الإضافية لنموذج ZSI 375 هو أنه يمكن تعديل الضغط داخل هذا النموذج بعد الزرع، للحصول على درجات تحكم أعلى بالبول عند المريض. تساعد هذه التعديلات خاصةً في السيطرة على السلس الذي قد يحصل بعد الزرع نتيجة ضمور الإحليل أو منع الحصر البولي.[13][16][17] التحكم بالضغط يمكن أن يتم في العيادات الخارجية، من خلال إضافة أو إزالة المحلول الملحي بواسطة إبرة عبر الصفن.[12] حتى عام 2019، تم زراعة أكثر من 4500 مصرة بولية إصطناعية من نوع ZSI 375 في مختلف دول العالم.[11]
في النموذجين المذكورين، يستخدم المحلول الملحي الموجود داخل الدارة لتوليد الضغط وتضييق الإحليل (لمنع البول من التسرب). يتم إرخاء الكفة من خلال الضغط على المضخة المزروعة في الصفن، مما يسمح للمريض بالتبول. تسترجع الكفة بعد ذلك الضغط أوتوماتيكياً لتغلق الإحليل مرة أخرى، مانعةً البول من التسرب.[18]
لائحة بنماذج المصرة البولية الصناعية المتاحة في عام 2020:
| النموذج | الشركة | بلد الصنع | السنة | التصميم | موصول وممتلئ؟ | إيصال الضغط | يمكن تعديل الضغط |
|---|---|---|---|---|---|---|---|
| AMS 800 | بوسطن سىاينتيفيك | الولايات المتحدة الأمريكية | 1988 | 3 أجزاء: القفة، المضخة، البالون | لا | بالون مرن يتم زراعته في الحوض | لا |
| ZSI 375 | زيفير للبدل الجراحية | سويسرا | 2008 | جزئين: الكفة، وحدة الضخ | نعم | نابض فولاذي داخل وحدة الضخ التي يتم زرعها في الصفن | نعم |
الاستخدام الطبي[عدل]


الخلل الذاتي للعاصرة الإحليلية وما ينتج عنها من سلس الإجهاد هو السبب الأكثر شيوعاً لإستخدام المصرة البولية الصناعية[9] الجمعية الأوروبية لطب المسالك البولية توصي باستخدام المصرة البولية الصناعية في الرجال الذين يعانون من سلس البول الإجهادي المتوسط والحاد.[19]
وبالرغم من وجود حلول جراحية أخرى (المعلاق، المواد التي يمكن حقنها، العلاج بالخلايا الجذعية)، تبقى المصرة البولية الصناعية العلاج الجراحي الأول في علاج سلس الإجهاد عند الرجال، والسلس الذي يحصل كإحدى المضاعفات الجراحية، بعد إستئصال البروستات الجراحي، أو إستئصال البروستات عبر الإحليل، أو إستئصال المبولة. [3][4][8]
هناك العديد من التقارير الإفرادية أيضاً عن استخدام المصرة البولية الصناعية في الأطفال الذين يعانون من السلس البولي نتيجة تعرض الإحليل لإصابة رضحية.[20][21]
هناك معلومات محدودة عن استخدام المصرة البولية الصناعية في النساء، وليست جميع النماذج الموجودة في السوق مناسبة لهذا الإستعمال.[22][23] الجمعية الأوروبية لطب المسالك البولية نشرت توصيات محدودة لإستخدام المصرة الصناعية في النساء، وتشير إلى أن خطر المضاعفات عالي.[19] بالرغم من هذا، يتم استخدام المصرة البولية الصناعية كحل أخير في حالات السلس البولي في النساء، كالسلس الناتج عن مشاكل خلقية أو عصبية.[22]
النتائج[عدل]
معدل النجاح[عدل]
تم نشر الكثير من الدراسات عن نسب النجاح في المرضى الذين خضعوا لزراعة المصرة البولية الصناعية في السابق. النجاح يعني إما النجاح الكامل (عدم استخدام فوط صحية أبداً)، أو الحصر البولي الإجتماعي (استخدام فوطة واحدة يومياً كحد أقصى). ووفق هذا التعريف، تتراوح نسبة النجاح بين 61% و 100% في الدراسات المنشورة [4] كما يعتبر تحسن نوعية الحياة أيضاً نجاحاً، حتى لو استخدم المريض فوطة أو أكثر يومياً. عند المتابعة على 3 سنوات، بقي معدل النجاح يصل إلى 78% [24]، ووصل إلى 72% عند المتابعة بعد 5 إلى 7 سنوات [25] في دراسة منهجية نشرت مؤخراً، وصل معدل النجاح إلى 79% في مرضى تمت متابعتهم بين 5 شهور و 16 سنة.[26] إحدى الدراسات قارنت بين النماذج المختلفة من المصرة البولية الصناعية، ولكن لم تجد أي فرق بين هذه النماذج لجهة اختبار البول الديناميكي، الذي يحتوي على مؤشرات زخم البول، الضغط في الإحليل، وغيرها.[2]
مستوى رضى المرضى[عدل]

في دراسات مختلفة، معدل المتابعة فيها يصل إلى 6 سنوات[27][28]، وجد الباحثون أن 73% من الرجال الذين خضعوا لزراعة مصرة بولية صناعية كانوا راضين أو راضين جداً عن أداء المصرة الصناعية، بينما 10% إلى 23% منهم لم يكن راضٍ. أما عند المتابعة لمدة أقل (2 إلى 4 سنوات) وصلت معدلات الرضى إلى أكثر من 90%.[4][26][27] في دراسة أخرى، مع معدل متابعة وصل إلى 7 سنوات، وصل مستوى الرضى عند المرضى إلى 3.9 على مقياس من 0 إلى 5.[27] أما في المرضى الذين كانوا قد خضعوا للعلاج الإشعاعي للبروستات، وثم لزراعة المصرة البولية الصناعية، فلا يبدو أن النتائج تختلف.[29] وقد وجد الباحثون أن نسبة الرضى الأولية تحسنت بعد تعديل الضغط في المرضى الذين يمتلكون نموذج ZSI 375.[23]
وفي استبيان تم إجراؤه على المرضى الذين خضعوا لهذه العملية، وجد الباحثون أن أكثر من 90% من المرضى قد ينصحوا اصدقاءهم أم اقرباءهم بهذه العملية، وأكثر من 90% منهم قد يخضعوا مرة أخرى لزراعة العاصرة لو عاد الزمن بهم.[30][31] بالإضافة إلى هذا، أفاد 14% من المرضى أن اداءهم الجنسي تحسن بعد زراعة العاصرة.[31]
وجدت العديد من الدراسات أن نوعية الحياة بعد زراعة المصرة البولية الصناعية تحسنت بشكل ملحوظ بعد الجراحة، وقد تمت هذه الدراسات عبر مقاييس مختلفة.[7][26] ولا يبدو أن نوعية الحياة تتأثر بالمراجعة الجراحية، طالما أن الجهاز يعمل بشكل طبيعي بعد الجراحة.
إعادة الجراحة[عدل]
إحدى أكبر الدراسات اجريت على 1082 مريض زرع لهم مصرة بولية صناعية للمرة الأولى، وقد وجدت الدراسة بعد متابعة 5 سنوات أن معدل نجاة الجهاز وصل إلى 74%, وهذا الرقم مشابه لباقي الدراسات المنشورة، حيث يتراوح فيها بين 59% و79%.[32] من المهم أن نذكر أنه، وفي جميع الدراسات التي نشرت، إحتاج الكثير من المرضى، وبعد مرور بعض الوقت، إلى مراجعة جراحية للجهاز، بسبب عودة السلس البولي، أو اصابة الجهاز بإلتهاب. في إحدى التحليلات، وجد الباحثون أن نسبة المراجعة الجراحية وصلت إلى حوالي 26% من الحالات.[26] من المثير للذكر، أن بعض الدراسات كانت قد وجدت أن الجراحين الذين يقومون بهذه العملية بشكل متكرر، امتلكوا نتائج أفضل من هؤلاء الذين يقومون بالعملية هذه بشكل أقل.[23] في الواقع، وجدت إحدى الدراسات أن نسبة المراجعة الجراحية انخفضت بنسبة 50% مع الجراحين الذين اجروا أكثر من 200 عملية لزراعة المصرة، مؤكدةً على أهمية دور خبرة الجراح، وضرورة بحث المريض عن جراح بخبرة كبيرة ليحصل على النتائج الأفضل.[23]
المضاعفات[عدل]
بعض المضاعفات التي قد تنتج عن زراعة مصرة بولية صناعية: [1]
- اصابات في الإحليل أو المثانة عند تركيب المصرة
- صعوبة في التبول قد تحتاج إلى القسطرة الذاتية
- إستمرار السلس البولي
- إلتهاب في الجهاز، مما قد يؤدي إلى ازالته
- سلس بولي متكرر بسبب فشل الجهاز أو ضمور الإحليل (وفي هذه الحالة، يجب إزالة الجهاز القديم وإستبداله بجهاز جديد)
معدل المضاعفات في الرجال يصل لحوالي 37% من الحالات.[33] أكثر المضاعفات شيوعاً هي التالية:
بعض المضاعفات الأقل شيوعاً هي الورم الدموي، تضيق الإحليل، أو ناسور بولي.[34] الفشل الميكانيكي والمضاعفات غير الميكانيكية قد تؤدي إلى المراجعة الجراحية في 8 إلى 45% و7 إلى 17% تباعاً. المعدل العام لإزالة الجهاز في الرجال يصل 16 إلى 20%.[35]
إحدى أسباب الفشل الميكانيكي يتعلق بالبالون المتواجد في بعض النماذج. حوالي 26% من الرجال احتاجوا مراجعة جراحية خلال 10 سنوات لتعديل الضغط داخل الجهاز.
الرعاية المستمرة[عدل]
بعد العملية[عدل]
يجب تفادي ممارسة الجنس للأسابيع الستة الأولى التي تلي العمل الجراحي ليلتئم الجرح بشكل جيد.[36] النشاطات البدنية التي تضع الضغط على الجرح، كركوب الخيل أو الدراجة، يجب أيضاً تفاديها لمدة لا تقل عن 6 اسابيع. يوصي بعض الأطباء باستخدام دعامات للصفن لحوالي الأسبوع بعد العملية.[37]
الإهتمام المزمن[عدل]
للتخفيف من خطر إلحاق الضرر بالمصرة البولية الصناعية أو بالإحليل، يجب على المريض إعلام طبيبه بامتلاكه مصرة صناعية قبل القيام بقسطرة مجرى البول أو عمليات التنظير عبر الإحليل، أو أي عمل جراحي يتضمن الجهاز البولي.[38] تعطيل المصرة ليلاً قد يكون مفيداً في المرضى الذين لم يعانوا قبلاً من السلس البولي ليلاً، وهذا سيريح الإحليل ويخفف من إحتمال نشوء الضمور.[36][39]
معرض الميديا[عدل]
-
تصوير مقطعي يظهر مصرة AMS 800 عند إمرأة
-
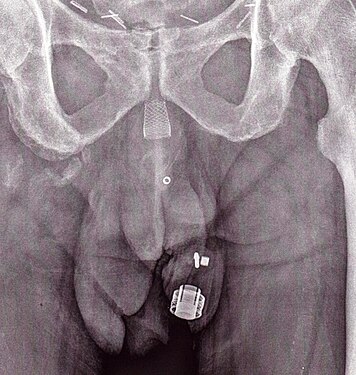
تصوير بأشعة اكس يظهر مصرة ZSI 375 عند رجل. الجهاز غير مفعل، حيث يمكن رؤية النابض تحت مستوى الأسطوانة.
-
تصوير بأشعة اكس يظهر مصرة ZSI 375. الجهاز مفعل، حيث يمكن رؤية النابض على مستوى أعلى الأسطوانة.
-
صورة متحركة تظهر آلية عمل الكفة التي تلتف على الإحليل لتضييقه ومنع البول من التسرب (الإحليل بالبرتقالي، الكفة بالأبيض)
المراجع[عدل]
- ^ أ ب Vakalopoulos، Ioannis؛ Kampantais، Spyridon؛ Laskaridis، Leonidas؛ Chachopoulos، Vasileios؛ Koptsis، Michail؛ Toutziaris، Chrysovalantis (2012). "New Artificial Urinary Sphincter Devices in the Treatment of Male Iatrogenic Incontinence". Advances in Urology. ج. 2012. DOI:10.1155/2012/439372. ISSN:1687-6369. PMC:3332164. PMID:22567002. مؤرشف من الأصل في 2020-04-14.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - ^ أ ب Ripert، Thomas؛ Pierrevelcin، Jean (فبراير 2018). "Comparative study of urodynamic tests after AMS 800 and ZSI 375 insertion". Urologia Journal. ج. 85 ع. 1: 15–18. DOI:10.5301/uj.5000271. PMID:28967063.
- ^ أ ب Bauer، Ricarda M.؛ Gozzi، Christian؛ Hübner، Wilhelm؛ Nitti، Victor W.؛ Novara، Giacomo؛ Peterson، Andrew؛ Sandhu، Jaspreet S.؛ Stief، Christian G. (يونيو 2011). "Contemporary Management of Postprostatectomy Incontinence". European Urology. ج. 59 ع. 6: 985–996. DOI:10.1016/j.eururo.2011.03.020. PMID:21458914. مؤرشف من الأصل في 2020-01-25. اطلع عليه بتاريخ 2020-01-24.
- ^ أ ب ت ث Cordon، Billy H؛ Singla، Nirmish؛ Singla، Ajay K (4 يوليو 2016). "Artificial urinary sphincters for male stress urinary incontinence: current perspectives". Medical Devices: Evidence and Research. ج. 2016 ع. 9: 175–183. DOI:10.2147/MDER.S93637. PMC:4938139. PMID:27445509.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - ^ Foley، Frederic E.B. (أكتوبر 1947). "An Artificial Sphincter: A New Device and Operation for Control of Enuresis and Urinary Incontinence". Journal of Urology. ج. 58 ع. 4: 250–259. DOI:10.1016/S0022-5347(17)69552-1. PMID:20266239. مؤرشف من الأصل في 2020-02-05. اطلع عليه بتاريخ 2020-02-05.
- ^ Scott، F. Brantley؛ Bradley، William E.؛ Timm، Gerald W. (يوليو 1974). "Treatment of Urinary Incontinence By An Implantable Prosthetic Urinary Sphincter". Journal of Urology. ج. 112 ع. 1: 75–80. DOI:10.1016/S0022-5347(17)59647-0. PMID:4802066. مؤرشف من الأصل في 2020-02-05. اطلع عليه بتاريخ 2020-02-05.
- ^ أ ب Yafi، Faysal A.؛ Powers، Mary K.؛ Zurawin، Jonathan؛ Hellstrom، Wayne J.G. (أبريل 2016). "Contemporary Review of Artificial Urinary Sphincters for Male Stress Urinary Incontinence". Sexual Medicine Reviews. ج. 4 ع. 2: 157–166. DOI:10.1016/j.sxmr.2015.11.004. PMID:27872025.
- ^ أ ب Suarez، Oscar A.؛ McCammon، Kurt A. (يونيو 2016). "The Artificial Urinary Sphincter in the Management of Incontinence". Urology. ج. 92: 14–19. DOI:10.1016/j.urology.2016.01.016. PMID:26845050. مؤرشف من الأصل في 2020-03-06. اطلع عليه بتاريخ 2020-01-24.
- ^ أ ب Scott، F. B.؛ Bradley، W. E.؛ Timm، G. W. (1 يوليو 1974). "Treatment of urinary incontinence by an implantable prosthetic urinary sphincter". The Journal of Urology. ج. 112 ع. 1: 75–80. DOI:10.1016/s0022-5347(17)59647-0. ISSN:0022-5347. PMID:4600662.
- ^ AMS 800™ Urinary Control System For Male Patients: Oerating Room Manual (PDF). Minnetonka, MN: Boston Scientific Corporation. 2017. مؤرشف من الأصل (PDF) في 2020-02-24. اطلع عليه بتاريخ 2020-01-24.
- ^ أ ب Zephyr Surgical Implants (نوفمبر 2019). ARTIFICIAL URINARY SPHINCTER ZSI 375 (PDF) (ط. Second). Geneva, Switzerland: Zephyr Surgical Implants. مؤرشف من الأصل (PDF) في 2020-02-24. اطلع عليه بتاريخ 2020-01-19.
- ^ أ ب Ostrowski، Ireneusz؛ Golabek، Tomasz؛ Ciechan، Janusz؛ Śledź، Emil؛ Przydacz، Mikolaj؛ Dyś، Wojciech؛ Blewniewski، Mariusz؛ von Heyden، Burkhard؛ Pottek، Tobias؛ Neugart، Frank؛ Carrieri، Giuseppe؛ Selvaggio، Oscar؛ Iori، Francesco؛ Arjona، Manuel Fernández؛ Foley، Steve؛ Yang، Bob؛ Llorens، Christophe؛ Różanski، Waldemar؛ Chłosta، Piotr L. (2019). "Preliminary outcomes of the European multicentre experience with the ZSI 375 artificial urinary sphincter for treatment of stress urinary incontinence in men". Central European Journal of Urology. ج. 72 ع. 3: 263–269. DOI:10.5173/ceju.2019.1920. PMC:6830485. PMID:31720028.
- ^ أ ب Ostrowski، Ireneusz؛ Ciechan، Janusz؛ Sledz، Emil؛ Dys، Wojciech؛ Golabek، Tomasz؛ Chłosta، Piotr L. (2018). "Four-year follow-up on a ZSI 375 artificial urinary sphincter for male urinary incontinence from one urological centre in Poland". Central European Journal of Urology. ج. 71 ع. 3: 320–325. DOI:10.5173/ceju.2018.1704. PMC:6202622. PMID:30386654.
- ^ Sandhu، Jaspreet S.؛ Maschino، Alexandra C.؛ Vickers، Andrew J. (ديسمبر 2011). "The Surgical Learning Curve for Artificial Urinary Sphincter Procedures Compared to Typical Surgeon Experience". European Urology. ج. 60 ع. 6: 1285–1290. DOI:10.1016/j.eururo.2011.05.048. PMC:3646622. PMID:21665357. مؤرشف من الأصل في 2020-03-01. اطلع عليه بتاريخ 2020-01-27.
- ^ Staerman، Frederic؛ G-Llorens، Christophe؛ Leon، Priscilla؛ Leclerc، Yves (أبريل 2013). "ZSI 375 artificial urinary sphincter for male urinary incontinence: a preliminary study". BJU International. ج. 111 ع. 4b: E202–E206. DOI:10.1111/j.1464-410X.2012.11468.x. PMID:22937774.
- ^ Obando، Alejandro Carvajal؛ Gil، Federico Gavira؛ Martinez، Álvaro Gutiérrez؛ Molina، Luis Fernando Echeverry؛ Botero، Juan Carlos Castaño (1 يونيو 2017). "EFFICACY OF THE ARTIFICIAL URINARY SPHINCTER ZSI 375 FOR TREATMENT OF POST-RADICAL PROSTATECTOMY INCONTINENCE IN PATIENTS WITH INTRINSIC SPHINCTER DEFICIENCY: A PRELIMINARY STUDY". European Medical Journal. ج. 2 ع. 2: 22–26. مؤرشف من الأصل في 2020-01-25. اطلع عليه بتاريخ 2020-01-27.
- ^ Ostrowski، Ireneusz؛ Blewniewski، Mariusz؛ Neugart، Frank؛ von Heyden، Burkhard؛ Selvaggio، Oscar؛ Iori، Francesco؛ Foley، Steeve؛ Arjona، Manuel Fernández؛ Obando، Alejandro Carvajal؛ Pottek، Tobias (1 أغسطس 2017). "Multicentre experience with ZSI 375 artificial urinary sphincter for the treatment of stress urinary incontinence in men". Urologia Journal. ج. 84 ع. 3: 148–152. DOI:10.5301/uj.5000246. PMID:28574143.
- ^ Chung، Eric (يوليو 2017). "Contemporary surgical devices for male stress urinary incontinence: a review of technological advances in current continence surgery". Translational Andrology and Urology. ج. 6 ع. Supplement 2: S112–S121. DOI:10.21037/tau.2017.04.12. PMC:5522789. PMID:28791230.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - ^ أ ب Burkhard، F.C.؛ Bosch، J.L.H.R.؛ Cruz، F.؛ Lemack، G.E.؛ Nambiar، A.K.؛ Thiruchelvam، N.؛ Tubaro، A. (2018). EAU Guidelines on Urinary Incontinence in Adults (PDF). Arnhem, The Netherlands: European Association of Urology. ISBN:978-94-92671-01-1. مؤرشف من الأصل (PDF) في 2020-02-08. اطلع عليه بتاريخ 2020-01-24.
- ^ Routh، Jonathan C.؛ Husmann، Douglas A. (1 أكتوبر 2007). "Long-term continence outcomes after immediate repair of pediatric bladder neck lacerations extending into the urethra". The Journal of Urology. ج. 178 ع. 4S: 1816–1818. DOI:10.1016/j.juro.2007.05.094. PMID:17707005.
- ^ Kandpal، DK؛ Rawat، SK؛ Kanwar، S؛ Baruha، A؛ Chowdhary، SK (2013). "Single piece artificial urinary sphincter for secondary incontinence following successful repair of post traumatic urethral injury". Journal of Indian Association of Pediatric Surgeons. ج. 18 ع. 4: 152–154. DOI:10.4103/0971-9261.121120. PMID:24347870.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - ^ أ ب Islah، MAR؛ Cho، Sung Yong؛ Son، Hwancheol (أبريل 2013). "The Current Role of the Artificial Urinary Sphincter in Male and Female Urinary Incontinence". The World Journal of Men's Health. ج. 31 ع. 1: 21–30. DOI:10.5534/wjmh.2013.31.1.21. PMC:3640149. PMID:23658862.
- ^ أ ب ت ث Sandhu، Jaspreet S.؛ Maschino، Alexandra C.؛ Vickers، Andrew J. (2011). "The Surgical Learning Curve for Artificial Urinary Sphincter Procedures Compared to Typical Surgeon Experience". European Urology. ج. 60 ع. 6: 1285–1290. DOI:10.1016/j.eururo.2011.05.048. PMC:3646622. PMID:21665357.
- ^ Ostrowski، Ireneusz؛ Blewniewski، Mariusz؛ Neugart، Frank؛ von Heyden، Burkhard؛ Selvaggio، Oscar؛ Iori، Francesco؛ Foley، Steeve؛ Fernández Arjona، Manuel؛ Carvajal Obando، Alejandro؛ Pottek، Tobias (29 مايو 2017). "Multicentre Experience with ZSI 375 Artificial Urinary Sphincter for the Treatment of Stress Urinary Incontinence in Men". Urologia Journal. ج. 84 ع. 3: 148–152. DOI:10.5301/uj.5000246. PMID:28574143.
- ^ Llorens، Christophe؛ Pottek، Tobias (18 مايو 2017). "Urinary Artificial Sphincter ZSI 375 for Treatment of Stress Urinary Incontinence in Men: 5 and 7 Years Follow-Up Report". Urologia Journal. ج. 84 ع. 4: 263–266. DOI:10.5301/uj.5000243. PMID:28525665.
- ^ أ ب ت ث Van der Aa، Frank؛ Drake، Marcus J.؛ Kasyan، George R.؛ Petrolekas، Andreas؛ Cornu، Jean-Nicolas (أبريل 2013). "The Artificial Urinary Sphincter After a Quarter of a Century: A Critical Systematic Review of Its Use in Male Non-neurogenic Incontinence". European Urology. ج. 63 ع. 4: 681–689. DOI:10.1016/j.eururo.2012.11.034. PMID:23219375. مؤرشف من الأصل في 2013-03-26. اطلع عليه بتاريخ 2020-01-25.
- ^ أ ب ت Montague، Drogo K. (2012). "Artificial Urinary Sphincter: Long-Term Results and Patient Satisfaction". Advances in Urology. ج. 2012 ع. Special Issue: 1–4. DOI:10.1155/2012/835290. PMC:3318201. PMID:22536227.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - ^ Chung، Eric (17 يونيو 2014). "A state-of-the-art review on the evolution of urinary sphincter devices for the treatment of post-prostatectomy urinary incontinence: Past, present and future innovations". Journal of Medical Engineering & Technology. ج. 38 ع. 6: 328–332. DOI:10.3109/03091902.2014.899400. PMID:24936961.
- ^ Herschorn، Sender (17 أبريل 2013). "The artificial urinary sphincter is the treatment of choice for post–radical prostatectomy incontinence". Canadian Urological Association Journal. ج. 2 ع. 5: 536–9. DOI:10.5489/cuaj.924. PMC:2572249. PMID:18953453.
- ^ Viers، Boyd R.؛ Linder، Brian J.؛ Rivera، Marcelino E.؛ Rangel، Laureano J.؛ Ziegelmann، Matthew J.؛ Elliott، Daniel S. (2016). "Long-Term Quality of Life and Functional Outcomes among Primary and Secondary Artificial Urinary Sphincter Implantations in Men with Stress Urinary Incontinence". The Journal of Urology. ج. 196 ع. 3: 838–843. DOI:10.1016/j.juro.2016.03.076. PMID:26997310.
- ^ أ ب Litwiller، Scott E.؛ Kim، Kap B.؛ Fone، Patricia D.؛ deVere White، Ralph W.؛ Stone، Anthony R. (ديسمبر 1996). "Post-Prostatectomy incontinence and the Artificial Urinary Sphincter: A Long-Term Study of Patient Satisfaction and Criteria for Success". Journal of Urology. ج. 156 ع. 6: 1975–1980. DOI:10.1016/S0022-5347(01)65408-9. PMID:8911369. مؤرشف من الأصل في 2020-02-02. اطلع عليه بتاريخ 2020-02-02.
- ^ Linder، Brian J.؛ Rivera، Marcelino E.؛ Ziegelmann، Matthew J.؛ Elliott، Daniel S. (2015). "Long-term Outcomes Following Artificial Urinary Sphincter Placement: An Analysis of 1082 Cases at Mayo Clinic". Urology. ج. 86 ع. 3: 602–607. DOI:10.1016/j.urology.2015.05.029. PMID:26135815.
- ^ Hussain، Mahreen؛ Greenwell، Tamsin J.؛ Venn، Suzie N.؛ Mundy، Anthony R. (1 أغسطس 2005). "The current role of the artificial urinary sphincter for the treatment of urinary incontinence". Journal of Urology. ج. 174 ع. 2: 418–424. DOI:10.1097/01.ju.0000165345.11199.98. PMID:23658862.
- ^ Islah، MAR؛ Cho، Sung Yong؛ Son، Hwancheol (أبريل 2013). "The Current Role of the Artificial Urinary Sphincter in Male and Female Urinary Incontinence". The World Journal of Men's Health. ج. 31 ع. 2: 21–30. DOI:10.5534/wjmh.2013.31.1.21. PMID:23658862.
- ^ Amend، Bastian؛ Toomey، Patricia؛ Sievert، Karl-Dietrich (نوفمبر 2013). "Artificial sphincter". Current Opinion in Urology. ج. 23 ع. 6: 520–527. DOI:10.1097/01.MOU.0000434591.02823.d0. PMID:24080811. مؤرشف من الأصل في 2020-04-14. اطلع عليه بتاريخ 2020-01-20.
- ^ أ ب "Urinary Sphincter Replacement (Discharge Care) - What You Need to Know". Drugs.com (بالإنجليزية). Archived from the original on 2020-03-25. Retrieved 2020-03-25.
- ^ "About Your Artificial Urinary Sphincter | Memorial Sloan Kettering Cancer Center". www.mskcc.org (بالإنجليزية). Memorial Sloan Kettering Cancer Center. Archived from the original on 2020-03-25. Retrieved 2020-03-25.
- ^ Agarwal، Deepak K؛ Linder، Brian J؛ Elliott، Daniel S (2016). "Artificial urinary sphincter urethral erosions: Temporal patterns, management, and incidence of preventable erosions". Indian Journal of Urology. ج. 0 ع. 1: 26–29. DOI:10.4103/0970-1591.195758. PMC:5264188. PMID:28197026.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - ^ Elliott، Daniel S؛ Barrett، David M؛ Gohma، Mohamed؛ Boone، Timothy B (يونيو 2001). "Does nocturnal deactivation of the artificial urinary sphincter lessen the risk of urethral atrophy?". Urology. ج. 57 ع. 6: 1051–1054. DOI:10.1016/s0090-4295(01)00963-3. مؤرشف من الأصل في 2020-03-25. اطلع عليه بتاريخ 2020-03-25.
| مصرة بولية صناعية في المشاريع الشقيقة: | |
| |