داء الكلية متعددة الأكياس الصبغي الجسدي السائد
| داء الكلية متعددة الأكياس الصبغي الجسدي السائد | |
|---|---|
| معلومات عامة | |
| الاختصاص | علم الوراثة الطبية |
| من أنواع | مرض الكلى المتعدد الكيسات |
| تعديل مصدري - تعديل | |
يعد داء الكلية متعددة الأكياس الصبغي الجسدي السائد أكثر الأمراض أحادية الجين انتشارا، وقد يكون مميتاً.[1] يشهد هذا المرض تفاوتًا كبيرا بين العوائل المختلفة وداخل العائلة الواحدة ويمكن تفسير ذلك إلى حد كبير بالتفاوت الجيني وفوق الجيني، كما يعد أكثر أمراض تكيّس الكلى انتشارا، وتلك اضطرابات ذات مسببات مرضية مختلفة تشترك في تشكيها أكياسًا كلوية بالإضافة إلى عدد من التجليات خارج الكلوية. من تلك التجليات في داء الكلية متعددة الأكياس الصبغي السائد تكيّس أجهزة أخرى، مثل الكبد والحويصلة المنوية والبنكرياس والأم العنكبوتية وكذلك حالات أخرى كأم الدم داخل القحف وتدلي الصمام التاجي وفتق الجدار البطني.[2][3]
في نهاية المطاف تتدهور حالة أكثر من 50% من المرضى المصابين بمرض الكلى متعدد الأكياس السائد ليصابوا بالفشل الكلوي الذي يتطلب غسيل كلى أو زراعة كلى.[4] يصاب بمرض الكلى متعددة الأكياس السائد واحد على الأقل من كل ألف فرد في جميع أنحاء العالم، وهذا ما يجعله أكثر اضطرابات الكلى الوراثية انتشارا بتشخيص بواقع 1:2000 وإصابة 3000-1:1:8000 على مستوى العالم.[5][6][7][8][9]
الفيزيولوجيا المرضية[عدل]
لا يظهر الخلل الوظيفي الكلوي عند كثير من مرضى الكلى متعددة الأكياس السائد إكلينيكيا إلا عند بلوغ عمر الأربعين أو الخمسين عاماً. ومع هذا فإن مجموعة متزايدة من الأدلة تشير إلى أن تكيس الكلى قد يبدأ في الرحم أي قبل الولادة.[10] تتشكل هذه الأكياس في البداية كتوسع في النبيبات الكلوية الصغيرة والتي تتمدد لتكوّن تجاويف مليئة بالسوائل بأحجام مختلفة. من العوامل التي تؤدي إلى تكون الأكياس طفرة موروثة في أحد أليلات جين البولسستين، يصاب الأليل الطبيعي بعد ذلك بطفرة أخرى، ثم طفرة ثالثة والتي قد تكون طفرة تستحث تكاثر الخلايا مما يؤدى إلى توسّع النبيبات. يستمر توسع النبيبات فترة ظهور المرض بزيادة تكاثر الخلايا وإفراز السوائل ثم تنفصل النبيبة من النبيبة الأصل مما يؤدي إلى تشكّل الأكياس.
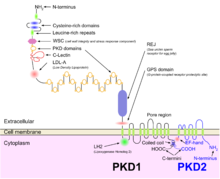
يمكن تصنيف داء الكلية متعددة الأكياس الصبغي من أمراض الأهداب.[11] تحتوي الخلايا الطلائية للنبيبات الكلوية والكيلونات (باستثناء الخلايا المقحمة) أهدابًا في قمّتها.[12] يتواجد في أعلى هذه الأهداب بروتين بوليسيستين-1 (Polycystin-1) الذي يُرمّزها جين PKD1 يستشعر السوائل خارج الخلوية ليُفعّل قنوات الكالسيوم المرتبطة ببروتين بوليسيستين-2 (Polycystin-2) الذي يُرمّزه جينPKD2.[13]
أمران يُميّزان هذا المرض: تكاثر الخلايا الطلائية وإفراز السوائل، وكلاهما يقودان إلى نشأة الأكياس.[14] في المراحل الأولى لتكون الأكياس، تكون الأكياس ملتقصة بالنبيبات الكلوية ويدخل جزء من الترشيح الكبيبي إلى داخل الأكياس. وعند توسّع هذه الأكياس إلى حوالي 2 ملم في القطر، تنفصل هذه الأكياس عن نبيباتها وبعد ذلك يمكن للسوائل فقط دخول الأكياس عن طريق إفرازات الخلايا الظهارية والتي تزيد بدورها بسبب زيادة تركيز cAMP.
سريرياً، الزيادة الهائلة في عدد أكياس الكلى وفي حجمها يتجلى كزيادة تدريجية في حجم الكلى.
التشخيص[عدل]

عادة ما يتم تشخيص داء الكلية متعددة الأكياس أولاً بعمل تصوير باستخدام الموجات فوق الصوتية للكلى أو التصوير المقطعي المحوسب أو التصوير بالرنين المغناطيسي. ومع ذلك، فالتشخصيات الجينية قد تكون ضرورية في الحالات التالية:
- عندما يُطلب تشخيص نهائي ومؤكد للمرضى صغار السن لوجود متبرع محتمل في العائلة في حال تعذّر التشخيص بالأشعّة.
- للمرضى الذين ليس لديهم تاريخ عائلي لداء الكلية متعددة الأكياس وذلك بسبب احتمال تداخل النمط الظاهري للمرض مع عدة أمراض كيسية كلوية أخرى.
- للعوائل التي يصاب أفرادها بداء كلية متعدد الأكياس في سن مبكر.
- لفحص ما قبل الزواج.
في الرضع والأطفال الذين يبلغ خطر إصابتهم 50% يمكن تشخيص المرض عند العثور على كلية ذات كثافة إشعاعية عالية حتى مع عدم القدرة على تمييز الأكياس؛ ويمكن افتراض وجود المرض (دون أن يكون التشخيص قاطعًا من ذلك) عند غياب المرض في تاريخ العائلة مع وجود توسع وأكياس في كلتا الكليتين سواءً وُجدت أكياس في الكبد أو لم توجد، حتى مع غياب المظاهر الأخرى التي تشير إلى داء الكلية متعددة الأكياس الصبغي السائد. في بعض الحالات، يمكن أن تكون أم الدم داخل القحف علامة دالّة على الداء، ولذا قد يُنصح بفحص المرضى الذين لديهم تاريخ عائلي بأم الدم داخل القحف.
العلاج[عدل]
يتوفر علاج سريري وعقاقيري لداء الكلية متعددة الأكياس، ويهدف إلى خفض سرعة زيادة حجم الكلية الكُلّي (total kidney volume; TKV) وذلك بأدوية إخراج الماء (أي تولفابتان - tolvaptan) الذي يعمل على تخفيف الألم ومنح المرضى حياة بمعدل 3 سنوات، لكن بعد هذه الفترة تتضخم الكلية بمعدلات قبل العلاج و يؤدى ذلك في نهاية المطاف إلى الغسيل الكلوي وزراعة الكلية. يشمل العلاج التلطيفي أدوية لآلام البطن (مسكنات أفيونية وغير أفيونية). قبل ظهور أدوية إخراج الماء، كان الخيار الوحيد لعلاج الألم الذي لا يسكن بمُسكّنات الألم التدخل الجراحي البسيط أو المعقد (أي تفريغ الأكياس الكلوية وتقشير الأكياس، وإزالة الأعصاب واستئصال الكلية) وذلك قد يؤدى إلى المضاعفات الملازمة للتدخل الجراحي.
أدوية إخراج الماء[عدل]
كانت اليابان في عام 2014 الدولة الأولى في العالم وافقت على العلاج الدوائي لداء الكلية متعددة الأكياس تلتها كندا وأوروبا اللتين وافقتا على عقار تولفابتان لاستخدامه في بداية 2015. يعد تولفابتان عقار إخراج ماسء مستقبل ضادة الفازوبرسين2 (V2) .وقد اقترحت الدراسات قبل الإكلينيكية أن جزيء أحادي فسفات الأدينوزين الحلقي (cAMP) له دور في تضخم الأكياس في داء الكلية متعددة الأكياس.[15] وأكدت دراسات القوارض دور الفازوبرسين في زيادة مستويات أحادي فسفات الأدينوزين الحلقي (cAMP) في الكلى، وهو ما أدى إلى بدء الدراسات الإكلنيكية. ويرجع السبب في ذلك إلى أن بيانات اتحاد دراسات التصوير الشعاعي لداء الكلية متعددة الأكياس (CRISP) الذي قاده ميوكلينك وأظهرت أن حجم الكلى الكلي (TKV) مرتبط بخطر القصورالكلوي في مرضى داء الكلية متعددة الأكياس.
الأدوية المسكنة[عدل]
يصبح الألم المزمن لمرضى داء الكلية متعدد الأكياس السائد مستعصيًا على العلاجات المتحفّظة والعلاجات غير الأفيونية ولكن يمكن استخدام مضادات التهاب اللاستيرويدية والتدخلات الوقائية أولاً قبل استخدام أشباه الأفيونات مع الأخذ في عين الاعتبار أن التدخلات الجراحية يمكن أن تجرى على الأكياس الكلوية والكبدية لمعالجة مسبب الألم مباشرة. من خيارات الجراحة: تقشير الأكياس الكلوية وبتر العصب الكلوي واستئصال الكلى.
الرشف الكيسي الكلوي[عدل]
يمكن للرشف مع تصليب الإيثانول أن يعالج أعراض التكيّس الكلوي البسيطة ولكن قد لا يكون عمليًا للمرضى كبار السن الذين عندهم أكياس متعددة.[16] يكون ذلك بإدخال أبرة في الجلد إلى الأكياس المحددة عن طريق توجيهها بالموجات فوق الصوتية، ثم إفراغ السائل الذي تحتويه؛ تستخدم المعالجة بالتصليب لمنع تجميع السوائل والتي من الممكن أن تصيب الأكياس وبالنتيجة ذلك يؤدي إلى تكرار الأعراض.[17]
تقشير الأكياس بالمنظار[عدل]
يكون تقشير الأكياس بالمنظار بإزالة كيس أو أكثر ويتم ذلك عن طريق منظار البطن، أثناء وخز الأكياس بالجدار الخارجى الكبير ويتم استئصاله مع الحرص على عدم شق متن الكلية.[18][19] قد يكون هذا الإجراء مفيدا لتخفيف الألم لدى المرضى، وعادةً مايوصى باستعماله بعد رشف الأكياس ويؤكد ذلك أن الأكياس التي تُقشّر مسؤولة عن الألم.
أظهرت تجارب دوائية غير عشوائية التحكم والتي أجريت في التسعينات أن المرضى المصابون بأعراض تكيّس الكلى البسيط ذو الأعراض المتكررة بعد الاستجابة الأولية للرشف البسيط يمكن أن تُقشّر أكياسهم بأمان، وهذا يمنح المريض حياة خالية من الألم مدة 17 و 24 شهرا بعد الجراحة.[20] ويمثل تقشير الأكياس بالمنظار حوالي 5% من معدل تكرار تأكياس الكلى مقارنة ب 82% من معدل تكرار الحصول على المعالجة بالتصليب.
غسيل كلوي[عدل]
هناك طريقتان للغسيل الكلوي يمكن استخدامها في علاج مرضى داء الكلية متعددة الأكياس : غسيل بريتوني والديلزة الدموية[21][48]. [21] تظهر البيانات أن 5-13.4% من الذي يخضعون للديلزة الدموية مصابون بداء الكلية متعدد الأكياس.[22][23][24] وفي اليابان حوالي 3%.[8] عادةً لا يوصى بالغسيل البريتوني في داء الكلية متعددة الأكياس للمرضى الذين يعانون من كبر حجم الكلى والكبد وذلك بسبب الصعوبات الجسدية المتوقعة عند الجراحة والتعقيدات المحتملة[25]؛ تجدر الإشارة إلى أن الدراسات الحديثة تشير إلى أنه لا يوجد اختلاف في الحالة المرضية طويلة المدى بين ديلزة الدم والغسيل البريتوني عند داء الكلية متعددة الأكياس.
زرع الكلى [عدل]
من المسلم به أن زرع الكلى هو العلاج المفضل لمرضى داء الكلية متعددة الأكياس و مرضى الاعتلال الكلوي في مرحلته الأخيرة (ESRD). ومن بين المرضى الأمريكيين الذين هم على قائمة الانتظار لزرع الكلى (في كانون الأول/ديسمبر 2011), أدرجت 7256 (8.4%) حالة مرضية من المصابين باعتلال الكلية الكيسي ومن 16,055 حالة مرضية أجريت لها زراعة الكلى في عام 2011 كانت 2057 حالة (12.8%) أجريت لمرضى اعتلال الكلى الكيسي منها 1189 من متبرعين أموات و 868 من متبرعين أحياء.[26]
المراجع[عدل]
- ^ Torres VE, Harris PC, Pirson Y (2007).
- ^ Torres, Vicente; Harris, Peter C (20 May 2009).
- ^ Dalgaard OZ (1957).
- ^ Grantham JJ (2008).
- ^ Torres VE, Chapman AB, Devuyst O, Gansevoort RT, Grantham JJ, Higashihara E, Perrone RD, Krasa HB, Ouyang J, Czerwiec FS (2012).
- ^ Cornec-Le Gall E, Le Meur Y (2014).
- ^ Muto S, Kawano H, Higashihara E, Narita I, Ubara Y, Matsuzaki T, Ouyang J, Torres VE, Horie S (2015).
- ^ أ ب Higashihara E, Nutahara K, Kojima M, Tamakoshi A, Yoshiyuki O, Sakai H, Kurokawa K (1998).
- ^ Levy M, Feingold J (2000).
- ^ Paul BM, Vanden Heuvel GB. (2014).
- ^ Berbari NF, O'Connor AK, Haycraft CJ, Yoder BK (2009).
- ^ Reed BY, McFann K, Bekheirnia MR, Nobakhthaghighi N, Masoumi A, Johnson AM, Shamshirsaz AA, Kelleher CL, Schrier RW (2008).
- ^ Chapin HC, Caplan MJ (2010).
- ^ Belibi FA, Reif G, Wallace DP, Yamaguchi T, Olsen L, Li H, Helmkamp GM Jr, Grantham JJ (2004).
- ^ Hanaoka K, Guggino WB (2000). "cAMP regulates cell proliferation and cyst formation in autosomal polycystic kidney disease cells."
- ^ Mohsen T, Gomha MA (2005).
- ^ Okeke AA, Mitchelmore AE, Keeley FX, Timoney AG (2003).
- ^ Brown JA, Torres VE, King BF, Segura JW (1996).
- ^ McDougall EM (2000).
- ^ Consonni P, Nava L, Scattoni V, Bianchi A, Spaliviero M, Guazzoni G, Bellinzoni P, Bocciardi A, Rigatti P. (1996).
- ^ أ ب Courivaud C, Roubiou C, Delabrousse E, Bresson-Vautrin C, Chalopin JM, Ducloux D (2014).
- ^ Nunes AC, Milani V, Porsch DB, Rossato LB, Mattos CB, Roisenberg I, Barros EJ (2008).
- ^ Bleyer AJ, Hart TC (2004).
- ^ Corradi V, Gastaldon F, Virzì GM, de Cal M, Soni S, Chionh C, Cruz DN, Clementi M, Ronco C. (2009).
- ^ Hamanoue S1, Hoshino J, Suwabe T, Marui Y, Ueno T, Kikuchi K, Hazue R, Mise K, Kawada M, Imafuku A, Hayami N, Sumida K, Hiramatsu R, Hasegawa E, Sawa N, Takaichi K, Ubara Y (2015).
- ^ Matas AJ, Smith JM, Skeans MA, Lamb KE, Gustafson SK, Samana CJ, Stewart DE, Snyder JJ, Israni AK, Kasiske BL (2013).
| داء الكلية متعددة الأكياس الصبغي الجسدي السائد في المشاريع الشقيقة: | |
| |
