حمى
| حمى | |
|---|---|
 | |
| تسميات أخرى | السخونية، الاستجابة الحموية، الحموية |
| معلومات عامة | |
| الاختصاص | أمراض معدية، طب الأطفال |
| من أنواع | علامة سريرية |
| الأسباب | |
| الأسباب | الفيروسات، البكتيريا وزيادة في معدل درجة حرارة الجسم البشري[1][2] |
| المظهر السريري | |
| الأعراض | الأولية: الرعشة، شعور بالبرد، نفضان[3] اللاحقة: تورد، تعرق[4] |
| المضاعفات | نوبة حموية[5] |
| الإدارة | |
| التشخيص | درجة الحرارة > بين 37.5 و 38.3 °م (99.5 و 100.9 °ف) |
| العلاج | بناءً على السبب الأساسي للحمى[3][6] |
| أدوية | |
| حالات مشابهة | فرط الحرارة |
| الوبائيات | |
| انتشار المرض | شائع[3][8] |
| التاريخ | |
| وصفها المصدر | الموسوعة الكتابية للأرشمندريت نيكيفور ، وقاموس بروكهاوس وإفرون الموسوعي الصغير ، وقاموس بروكهاوس وإفرون الموسوعي، والموسوعة البريطانية نسخة سنة 1911، والموسوعة السوفيتية الكبرى ، والموسوعة السوفيتية الأرمينية، المجلد الحادي عشر |
| تعديل مصدري - تعديل | |
الحمى أو الحرارة أو السخونية هي ارتفاع في درجة حرارة الجسم عن المعدل الطبيعي، وذلك نتيجة ارتفاع درجة حرارة منظم حرارة الجسم الموجود في منطقة تحت المهاد والذي يُعرف باسم نقطة التضبيط.[1][2] حيث يُؤدي هذا الارتفاع إلي حث الجسم على الحفاظ على حرارته، وإنتاج المزيد من الحرارة حتي تتوافق مع مقدار الزيادة في نقطة التضبيط، فتتضيق أوعية الجلد لتقليل فقدان الحرارة مما يتسبب في الشعور بالبرد، ويزداد توتر العضلات[3] والنفض أحيانًا مما يؤدي إلى زيادة إنتاج الجسم للحرارة،[4] وعندما تعود درجة حرارة نقطة التضبيط إلى وضعها الطبيعي يسعى الجسم إلى فقد ما اكتسبه من حرارة ويحدث توسع في أوعية الجلد مما يؤدي إلى الشعور بالحر والتورد وقد يصاحبه حدوث تعرق.[4] ونادراً ما تؤدي الحمى إلى نوبة حموية [5] والتي تكون أكثر شيوعا في الأطفال صغار السن.[5] تترواح درجة الحرارة الطبيعية من 37.5 و 38.3 °م (99.5 و 100.9 °ف) طبقا للمصادر الطبية المتعدد، حيث أنه لا يوجد اتفاق على الحد الأعلى لدرجة الحرارة الطبيعية، وعادة لا تزيد الحمى عن 41 - 42 درجة مئوية.[2]
تتسبب العديد من الحالات المرضية في الحمى، وتتراوح هذه الأمراض في خطورتها من بسيطة إلى مهددة للحياة،[9] ومن بين مسببات الحمى حالات العدوى البكتيرية والفيروسية والطفيلية، مثل نزلات البرد وعدوى المسالك البولية والتهاب السحايا والملاريا والتهاب الزائدة الدودية.[9] كما تشمل أسباب الحمى غير المعدية كل من التهاب الأوعية الدموية، التخثر الوريدي العميق، وبعض الأدوية الطبية والسرطان وغيرها.[9]
تختلف الحمى عن فرط الحرارة في أن فرط الحرارة يتمثل في زيادة درجة حرارة الجسم فوق درجة حرارة نقطة التضبيط، إما بسبب زيادة في إنتاج الحرارة أو نقص في فقدانها.
لا تتطلب الحمى في حد ذاتها أدوية لخفض الحرارة بشكل عام،[3][6] غير أنه قد يكون علاج الألم والالتهابات المرتبطين بالحمى مفيدًا في مساعدة الشخص على الراحة.[6] ومن بين الأدوية التي قد تساعد في ذلك بجانب مساعدتها في خفض الحرارة الإيبوبروفين والباراسيتامول (الأسيتامينوفين).[6][7] كما أن بعض التدابير المعتادة كمادات الماء البارد على الجبهة أو الاستحمام بماء الدافئ قليلاً قد تكون ليست مفيدة وقد تجعل الشخص ببساطة غير مرتاح.[6] ويحتاج الأطفال الذين تقل أعمارهم عن ثلاثة أشهر إلى عناية طبية، وكذلك الأشخاص الذين يعانون من مشاكل طبية خطيرة مثل نقص المناعة أو الأشخاص الذين يعانون من أعراض أخرى مصاحبة للحمى.[10] أما فرط الحرارة فإنه في حد ذاته قطعا يتطلب العلاج.[3]
تُعتبر الحمى واحدة من أكثر العلامات الطبية شيوعا،[3] حيث أنها تُمثل حوالي 30٪ من أسباب زيارات الرعاية الصحية من قبل الأطفال، [3] كما تحدث الحمى في ما يصل إلى 75٪ من البالغين الذين يعانون من مرض خطير.[8] وفي حين أن الحمى تُمثل آلية دفاعية مفيدة، إلا أن خوافض الحمى لا تؤدي إلى مضاعافات.[11][12] ويُنظر إلى الحمى بقلق بالغ من قِبل أولياء الأمور وأخصائيي الرعاية الصحية بشكل أكبر مما تستحق عادة، وهي ظاهرة تُعرف باسم رهاب الحمى.[3]
الأعراض والعلامات المصاحبة للحمى
[عدل]
عادة ما يُصاحب الحمى سلوك المرض، والذي يتمثل في الخمول والاكتئاب وفقدان الشهية والنعاس وفرط التألم وعدم القدرة على التركيز.[13][14][15] هذا بالإضافة إلى احتمالية وجود أعراض وعلامات قد تساعد الطبيب على تحديد سبب الحمى، وتختلف هذه الأعراض والعلامات بحسب سبب الحمى وبحسب الجهاز المصاب، وعند حدوث الحمى لفترة طويلة في ظل غياب للأعراض والعلامات التي تساعد على تحديد سبب هذه الحمى يُطلق عليها حمي مجهولة المنشأ.
التشخيص
[عدل]تتراوح درجة الحرارة العادية للجسم البشري بحسب أماكن القياس والمجال المرجعي، وتُعتبر درجة الحرارة المركزية (التي يُمكن قياسها عبر المستقيم) أكثر دقة من درجة الحرارة الطرفية (التي يمكن قياسها من تحت الإبط).[16] ومن المتفق عليه عمومًا أنه يُمكن الجزم بوجود حمى إذا كانت درجة حرارة الجسم المرتفعة ناتجة ارتفاع في درجة نقط التضبيط وأن تكون:
- درجة الحرارة المُقاسة من فتحة الشرج ≥ 37.5–38.3 °م (99.5–100.9 °ف)
- درجة الحرارة المُقاسة من الفم ≥ 37.7 °م (99.9 °ف) [17]
- درجة الحرارة المُقاسة من الإبط أو الأذن ≥ 37.2 °م (99.0 °ف)
يتراوح نطاق درجة حرارة الجسم الطبيعية في البالغين بحسب مكان القياس، فنالنسبة للفم تتراوح بين 33.2–38.2 °م (91.8–100.8 °ف)، وللمستقيم بين 34.4–37.8 °م (93.9–100.0 °ف)، وللأذن بين 35.4–37.8 °م (95.7–100.0 °ف) ، وللإبط بين 35.5–37.0 °م (95.9–98.6 °ف).[18] ويُعرف مرجع هاريسون لأساسيات الطب الباطني الحمى على أنها ارتفاع درجة الحرارة المُقاسة من الفم في الصباح عن 37.2 م، أو ارتفاع درجة الحرارة المُقاسة من الفم بعد الظهر عن > 37.7م، حيث أن التغير الطبيعي المعتاد في درجة الحرارة اليومية هو نصف درجة مئوية .[19]
تختلف درجة حرارة الجسم الطبيعية استنادا إلى العديد من العوامل، من بينها العمر والجنس والوقت (النهار والليل) ودرجة حرارة الجو ومستوى نشاط الفرد وغيرها، ولا يُعتبر كل ارتفاع في درجة الحرارة حمى، فعلى سبيل المثال فإن درجة حرارة الشخص السليم ترتفع عندما يمارس التمارين الرياضية ولا يُعتر هذا الرتفاع حمى لأن درجة حرارة نقطة التضبيط طبيعية ولم تتغير، وعلى النقيض فقد تُعتبر درجة الحرارة «العادية» حمى إذا كانت أعلى من الدرجة المعتادة بالنسبة لذات الشخص، فمثلا تقل قدرة كبار السن الضعفاء طبياً على توليد الحرارة وبالتالي قد تعتبر درجة 37.3 °م (99.1 °ف) بالنسبة لهم حمى في حين أنها طبيعية بالنسبة للراشدين الأصحاء.
أنماط الحمى
[عدل]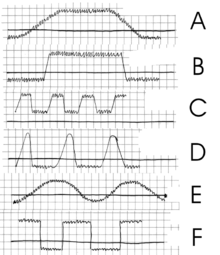
A= الحمى المستمرة
B=حمى تستمر بشكل مفاجئ في الظهور والزوال
C= الحمى المترددة
D= الحمى المتقطعة
E= الحمى المتموجة
F= الحمى الراجعة
يُمكن لنمط الحمى أن يوحي أو يشير أحيانًا إلى تشخيص سبب الحمى:
- الحمى المستمرة: تظل درجة الحرارة أعلى من المعدل الطبيعي طوال اليوم وتتقلب بما لا يزيد عن 1 درجة مئوية طوال اليوم، ومن أسباب هذا النمط الالتهاب الرئوي الفصي، حمى التيفوئيد، التهاب السحايا، التهاب المسالك البولية والحمى النمشية. وقد تُظهر حمى التيفوئيد نمطًا مميزا بارتفاع تدريجي في الحرارة يليه فترة من الثبات.
- الحمى المتقطعة: يحدث ارتفاع درجة الحرارة لفترة معينة، ثم تعود درجة الحرارة إلى طبيعتها، ومن أسباب هذا النمط الملاريا، داء الليشمانيات الحشوي، تقيح الدم والإنتان . فيما يلي أنواع حمى الملاريا:[20]
- حمى الوِرد: تحدث نوبات الحمى يوميًا (دورية كل 24 ساعة) لبضع ساعات، هي نموذجية في حالة الإصابة بالمتصورة النولسية.
- حمى الغب: تحدث نوبات الحمى بعد فاصل زمني مدته يومين (دورية كل 48 ساعة)، وهي نموذجية في حالة الإصابة بالمتصورة النشيطة والمتصورة البيضية.
- حمى الربع: تحدث نوبات الحمى بعد فاصل زمني مدته ثلاثة أيام (دورية كل 72 ساعة)، وهي نموذجية في حالة الإصابة بالمتصورة الوبالية.
- الحمى المترددة: تظل درجة الحرارة أعلى من المعدل الطبيعي طوال اليوم وتتقلب ما يزيد عن 1 درجة مئوية طوال اليوم،،ومن أسباب هذا النمط التهاب الشغاف المعدي، داء البروسيلات.
- حمى بل-إيبشتاين: نوع معين من الحمى مصاحب لسرطان الغدد الليمفاوية (لمفوما هودجكين)، حيث ترتفع درجة الحرارة لمدة أسبوع ثم تنخفض في الأسبوع التالي وهكذا، ومع ذلك فإن هناك جدل حول حقيقة وجود هذا النمط بالفعل.[21]
الحمى المفرطة (السخونية المفرطة)
[عدل]تُمثل الحمى المفرطة أو السخونية المفرطة (والذي يدل عليها المصطلح) ارتفاع شديد في درجة حرارة الجسم تُحدده بعض المصادر الطبية على أنه زيادة في درجة حرارة الجسم أكبر من أو تساوي 40.0 أو 41.5 °م (104.0 أو 106.7 °ف)[22][23][24] وتُعتبر الحمى المفرطة حالة طبية طارئة، حيث أنها قد تشير إلى وجود حالة خطيرة كامنة خلفها، أو تؤدي إلى مشاكل خطيرة منها تلف الدماغ والوفاة.[25] ويُعتبر النزف داخل الجمجمة هو السبب الأكثر شيوعًا للحمى المفرطة،[24][26] وتشمل الأسباب المحتملة الأخرى كل من الإنتان، داء كاواساكي، [27] متلازمة مضادات الذهان الخبيثة، جرعة المخدرات الزائدة، متلازمة السيروتونين، وعاصفة الغدة الدرقية .[25]
ًُتُعد العدوى هي السبب الأكثر شيوعًا في حدوث الحمى، ولكن كلما ارتفعت درجة الحرارة كلَّما أصبحت الأسباب الأخرى أكثر شيوعًا.[25] وتشمل أسباب العدوى المُرتبطة بالحمَّى المفرطة كل من الطفح الوردي، والحصبة، وعدوى الأمعاء الفيروسية.[27] وقد وُجد أن التبريد القوي والسريع إلى أقل من 38.9 °م (102.0 °ف) يُحسن من فرص النجاة.[25] ويُلاحظ أن الحمى المفرطة تختلف عن فرط الحرارة في حالة الحمى المفرطة فإن آليات تنظيم درجة حرارة الجسم هي التي تؤدى إلي رفع درجة حرارة الجسم فوق درجة الحرارة العادية (لتتوافق مع الارتفاع الموجود في نقطة التضبيط)، ومن ثم تولد حرارة لتصل إلى نفس درجة الحرارة في نقطة التضبيط، أما في حالة فرط الحرارة فإن درجة حرارة الجسم ترتفع فوق درجة الحرارة في نقطة الضبط ويكون هذا الارتفاع بسبب مصدر خارجي.[26]
فرط الحرارة
[عدل]يُعد فرط الحرارة مثال على ارتفاع درجة حرارة الجسم دون وجود حمى، وهذا الارتفاع يحدث نتيجة عدد من الأسباب من بينها ضربة الشمس، ومتلازمة مضادات الذهان الخبيثة، وفرط الحرارة الخبيث، والمنشطات مثل الأمفيتامينات والكوكايين، ومتلازمة السيروتونين .[28][29]
التشخيص التفريقي
[عدل]تُمثل الحمى عرض شائعة للعديد من الحالات المُرضية:
- الأمراض المعدية مثل الأنفلونزا، فيروس نقص المناعة البشرية، الملاريا، الإيبولا، كثرة الوحيدات العدوائية، الالتهاب المعدي المعوي، داء لايم، حمى الضنك
- التهابات الجلد المختلفة مثل الدمامل، الخراج
- الأمراض المناعية مثل الذئبة الحمامية، الساركويد، داء الأمعاء الالتهابي، مرض كاواساكي، داء ستيل البادئ في البالغين، التهاب الشريان ذو الخلايا العملاقة، ورام حبيبي، التهاب الغضاريف الناكس، التهاب الكبد بالمناعة الذاتية، والتهاب الغضاريف الناكس[30]
- تلف الأنسجة مثل الذي يحدث في نوبات انحلال الدم، والجراحة، والاحتشاء، ومتلازمة الهرس، وانحلال الربيدات، والنزيف المخي وغيرها.
- التفاعل الحادث نتيجة نقل دم مع فصيلة غير متوافقة
- السرطان، وأكثر شكاله شيوعا سرطان الكلية، ابيضاض الدم والأورام اللمفاوية
- اضطرابات التمثيل الغذائي مثل النقرس، البرفيريا، واضطرابات التمثيل الغذائي الوراثية مثل مرض فابري [31]
وتُسمى الحمى المستمرة والمتكررة والتي لا يمكن تفسير حتى بعد إجراء فحوصات سريرية بالحمى مجهولة المنشأ.
الفيزيولوجيا المرضية
[عدل]تتحكم منطقة تحت المهاد في تنظيم درجة حرارة الجسم، وتُؤدي مسببات الحمى (والتي تسمى بيروجينات) إلى إطلاق مادة البروستاجلاندين E2، حيث تستهدف هذه المادة منطقة تحت المهاد فتؤثر على تنظيم حرارة الجسم متسببة زيادة درجة حرارة الجسم لتتوافق من درجة الحرارة الجديد.
تُشبه طريقة عمل تحت المهاد الترموستات إلى حد كبير، [32] وفي الحالة العادية يكون هذه الترموستات مضبوطا على درجة حرارة الجسم العادية وبالتالي ينظم تحت المهاد درجة حرارة الجسم لتظل ضمن المدى الطبيعي، أما في حالة الحمى فإن مسببات الحمى تؤدي إلى رفع درجة هذا الترموستات إلى درجة أعلى، مما يتطلب من الجسم أن يحافظ على حرارته حتي يصل إلى هذه الدرجة الجديدة، ومن ثم يحدث تضيق في الأوعية الطرفية بالجلد مما يقلل من فقدان الحرارة عن طريق الجلد مسببا الشعور بالبرد، فيما يزيد النورإبينفرين من توليد الحرارة في الأنسجة الدهنية البنية، ويزداد توتر العضلات فيزداد معدل الأيض الأساسي لها، [33] وفي حالة ما إذا كانت هذه التدابير غير كافية لرفع درجة حرارة الجسم لتتوفق مع درجة الحرارة الجديدة لنقطة التضبيط الموجودة في منطقة تحت المهاد ، فإن العضلات تبدأ في الارتعاد حيث تعمل حركات العضلات على إنتاج مزيد من الحرارة، والعكس بالعكس فعندما تنخفض درجة الحرارة في نقطة التضبيط مرة أخرى وتعود إلى حالتها الطبيعية (إما بشكل تلقائي أو بتناول الدواء) فإنه يحدث توسع في الأوعية الجلدية، وتوقف الارتعاد وانتاج الطاقة، ويستخدم الجسم التعرق لخفض درجة حرارته إلى الدرجة الطبيعية.
هذا على العكس من فرط الحرارة الذي تكون فيه درجة حرارة نقط التضبيط طبيعية
ولا يوجد أثر لمسببات الحمى (بيروجينات)، ويكون سبب فرط الحرارة أمرا خارجا عن آليات وإرادة الجسم، بسبب حرارة البيئة الزائدة أو بسبب الإفراط في إنتاج الحرارة من الجسم.[32] وتُعتبر ضربة شمس أحد أهم الأمثلة على فرط الحرارة، حيث يحدث ارتفاع في درجة حرارة الجسم نتيجة الحر الشديد في البيئة المحيطة، كما قد يحدث فرط الحرارة كرد فعل سلبي عند تناول المخدرات، ويمكن تمييز الحمى عن فرط الحرارة بالظروف المحيطة (كالبيئة الحارة) وبالاستجابة للأدوية المضادة للحمى.
البيروجينات
[عدل]البروجين (مسبب الحمى) هو المادة التي تسبب في حدوث الحمى، وهي مادة قد تكون داخلية أو خارجية عن الجسم، ويُعتبر عديد السكاريد الشحمي الموجود في الجدار الخلوي للبكتيريا سلبية الغرام [34] مثالًا على البيروجينات الخارجية، ويترواح توليد الحمى بحيث أنه في بعض الحالات الشديدة تقوم البيروجينات البكتيرية المعروفة باسم المستضد الفوقي بالتسبب في حدوث حمى سريعة وخطيرة.
إطلاق البروستاغلاندين E2
[عدل]يتولد البروستاغلاندين E2 من مسار حمض الأراكيدونيك، ويتوسط هذا المسار (من حيث صلته بالحمى) إنزيم الفسفوليباز، السيكلوأكسجيناز-2 (COX-2) ، وبروستاغلاندين E2 سينسيز.
يُعتبر البروستاغلاندين E2 هو الوسيط النهائي للحمى (الاستجابة الحمية)، حيث أن درجة حرارة الجسم ستظل مرتفعة حتى يتوقف وجود البروستاغلاندين الذي يعمل على الخلايا العصبية الموجودة في تحت المهاد، وتؤدي إشارات الحمى المرسلة إلى تحفيز الجهاز العصبي الودي، الذي يعمل على توليد الحرارة وتضييق الأوعية الجلدية لتقليل فقد الحرارة من سطح الجسم.
تحت المهاد
[عدل]يقوم المخ بتنسيق آليات المؤثرات الحرارية عبر الجهاز العصبي اللاإرادي أو المراكز المحركة الأساسية للارتعاد. ويشمل ذلك:
- زيادة إنتاج الحرارة عن طريق زيادة توتر العضلات والارتعاد والهرمونات مثل الإيبينيفرين
- منع فقدان الحرارة عن طريق تضيق الأوعية .
وفي الرضع قد يُحفز الجهاز العصبي اللاإرادي الأنسجة الدهنية البنية لإنتاج الحرارة (توليد الحرارة غير المصاحبة للمجهود)، ويُساهم ارتفاع معدل ضربات القلب (طبقا لقاعدة ليبرمايستر) وتضيق الأوعية في زيادة ضغط الدم أثناء الحمى.
التعامل مع الحمى
[عدل]لا يجب بالضرورة علاج الحمى في حد ذاتها،[35] حيث أن معظم الناس يتعافون دون عناية طبية محددة، [36] وعلى الرغم من حدوث الحمى أمر غير مرغوب فيه إلا أنها نادراً ما ترتفع إلى مستوى خطير حتى لو لم يتم علاجها، ويُجب لفت الانتباه إلى أن الأضرار التي تلحق بالدماغ عموما بسبب الحمى لا تحدث إلا بوصول درجة الحرارة إلى 42 درجة مئوية (107.6 °F)، ونادرا مما تجاوز الحمى (بدون علاج) درجة 40.6 درجة مئوية (105 °F).[35] ولا يؤثر علاج الحمى في الأشخاص المصابين بالإنتان على النتائج.[37]
تدابير تحفظية
[عدل]تدعم بعض الأدلة المحدودة استخدام الإسفنج أو غسل الطفل المصاب بالحمى بماء فاتر،[38] كما أن استخدام مروحة أو تكييف قد يقلل إلى حد ما من درجة الحرارة ويزيد من الشعور بالراحة، وإذا وصلت درجة الحرارة إلى مستوى مرتفع للغاية (الحمى المفرطة) فإن الأمر يتطلب تبريدًا شديدًا (والذي يحدث ميكانيكياً بشكل عام عبر التوصيل الحراري عن طريق ملامسة العديد من مناطق الجسم أو الغمر المباشر في الماء المثلج).[25] وبشكل عام ينصح الأطباء المصابين بالحفاظ على رطوبة كافية بزيادة تناول السوائل.[39] ومن غير المعروف ما إذا كانت هذه الزيادة في تناول السوائل تحسن الأعراض أم تقصر من فترة أمراض الجهاز التنفسي مثل نزلات البرد.[40]
الأدوية
[عدل]تسمى الأدوية التي تخفض الحمى بخوافض الحرارة (مضادات الحمى)، مثل إيبوبروفين الذي يُعتبر فعالا في خفض الحرارة لدى الأطفال.[41] كما أنه أكثر فعالية من الأسيتامينوفين.[41] يمكن استخدام الإيبوبروفين واسيتامينوفين بأمان معًا عند الأطفال المصابين بالحمى.[42][43] وقد حدث تشكيك في فعالية عقار الاسيتامينوفين في الأطفال المصابين بالحمى.[44] ويُعتبر الإيبوبروفين متفوق أيضًا على الأسبرين في حالة الأطفال المصابين بالحمى.[45] بالإضافة إلى ذلك فإنه لا يُنصح باستخدام الأسبرين في الأطفال أو الشباب (الذين تقل أعمارهم عن 16 أو 19 حسب البلد) بسبب خطر متلازمة راي .[46]
مراجع
[عدل]- ^ ا ب Kluger، Matthew J. (2015). Fever: Its Biology, Evolution, and Function. Princeton University Press. ص. 57. ISBN:9781400869831. مؤرشف من الأصل في 2020-03-08.
{{استشهاد بكتاب}}: الوسيط غير المعروف|name-list-format=تم تجاهله يقترح استخدام|name-list-style=(مساعدة) - ^ ا ب ج "Fever in adults". An introduction to clinical emergency medicine (ط. 2nd). Cambridge: Cambridge University Press. 2012. ص. 375. ISBN:978-0521747769.
- ^ ا ب ج د ه و ز ح ط "Fever and antipyretic use in children". Pediatrics. ج. 127 ع. 3: 580–7. مارس 2011. DOI:10.1542/peds.2010-3852. PMID:21357332.
- ^ ا ب ج Sue E. Huether (2014). Pathophysiology: The Biologic Basis for Disease in Adults and Children (ط. 7). Elsevier Health Sciences. ص. 498. ISBN:9780323293754. مؤرشف من الأصل في 2020-03-12.
- ^ ا ب ج "Taking Care of Someone Who is Sick". 13 أغسطس 2010. مؤرشف من الأصل في 2015-03-24. اطلع عليه بتاريخ 2015-05-08.
- ^ ا ب ج د ه و "Who's afraid of fever?". Archives of Disease in Childhood. ج. 100 ع. 9: 818–20. سبتمبر 2015. DOI:10.1136/archdischild-2014-307483. PMID:25977564.
- ^ ا ب An introduction to clinical emergency medicine (ط. 2nd). Cambridge: Cambridge University Press. 2012. ص. 401. ISBN:9780521747769.
- ^ ا ب "Fever effects and treatment in critical care: literature review". Australian Critical Care. ج. 26 ع. 3: 130–5. أغسطس 2013. DOI:10.1016/j.aucc.2012.10.004. PMID:23199670.
- ^ ا ب ج An introduction to clinical emergency medicine (ط. 2nd). Cambridge: Cambridge University Press. 2012. ص. 5. ISBN:9780521747769.
- ^ "Fever". MedlinePlus. 30 أغسطس 2014. مؤرشف من الأصل في 2009-05-11.
- ^ "[Fever--useful or noxious symptom that should be treated?]". Therapeutische Umschau. Revue Therapeutique. ج. 63 ع. 3: 185–8. مارس 2006. DOI:10.1024/0040-5930.63.3.185. PMID:16613288.
- ^ "Antipyretic therapy in febrile critically ill adults: A systematic review and meta-analysis". Journal of Critical Care. ج. 28 ع. 3: 303–10. يونيو 2013. DOI:10.1016/j.jcrc.2012.09.009. PMID:23159136.
- ^ "Biological basis of the behavior of sick animals". Neuroscience and Biobehavioral Reviews. ج. 12 ع. 2: 123–37. 1988. DOI:10.1016/S0149-7634(88)80004-6. PMID:3050629. مؤرشف من الأصل في 2022-07-11.
- ^ "The concept of sickness behavior: a brief chronological account of four key discoveries". Veterinary Immunology and Immunopathology. ج. 87 ع. 3–4: 443–50. سبتمبر 2002. DOI:10.1016/S0165-2427(02)00069-7. PMID:12072271.
- ^ "Cytokine-induced sickness behavior". Brain, Behavior, and Immunity. 17 Suppl 1 ع. 1: S112-8. فبراير 2003. DOI:10.1016/S0889-1591(02)00077-6. PMID:12615196.
- ^ "Accuracy of peripheral thermometers for estimating temperature: a systematic review and meta-analysis". Annals of Internal Medicine. ج. 163 ع. 10: 768–77. نوفمبر 2015. DOI:10.7326/M15-1150. PMID:26571241.
- ^ "Fever: Fact and fiction". The Journal of Trauma. ج. 67 ع. 2: 406–9. أغسطس 2009. DOI:10.1097/TA.0b013e3181a5f335. PMID:19667898.
- ^ "Normal oral, rectal, tympanic and axillary body temperature in adult men and women: a systematic literature review". Scandinavian Journal of Caring Sciences. ج. 16 ع. 2: 122–8. يونيو 2002. DOI:10.1046/j.1471-6712.2002.00069.x. PMID:12000664.
- ^ Longo، Dan L.؛ Fauci، Anthony؛ Kasper، Dennis؛ Hauser، Stephen؛ Jameson، J.؛ Loscalzo، Joseph (2011). Harrison's Principles of Internal Medicine (ط. 18). New York: McGraw-Hill. ص. 4012. ISBN:978-0-07-174889-6.
{{استشهاد بكتاب}}: الوسيط غير المعروف|name-list-format=تم تجاهله يقترح استخدام|name-list-style=(مساعدة) - ^ Muhammad، Inayatullah؛ Shabbir Ahmad Nasir (مايو 2009). Bedside Techniques: Methods of clinical examination. Saira Publishers and Salamat Iqbal Press, ملتان.
{{استشهاد بكتاب}}: الوسيط غير المعروف|name-list-format=تم تجاهله يقترح استخدام|name-list-style=(مساعدة) - ^ "Pel-Ebstein fever". The New England Journal of Medicine. ج. 333 ع. 1: 66–7. يوليو 1995. DOI:10.1056/NEJM199507063330118. PMID:7777006.. They cite Richard Asher's lecture Making Sense (Lancet, 1959, 2, 359)
- ^ "Dantrolene in the treatment of MDMA-related hyperpyrexia: a systematic review". Canadian Journal of Emergency Medicine. ج. 12 ع. 5: 435–42. سبتمبر 2010. DOI:10.1017/s1481803500012598. PMID:20880437.
Dantrolene may also be associated with improved survival and reduced complications, especially in patients with extreme (≥ 42 °C) or severe (≥ 40 °C) hyperpyrexia
- ^ Sharma HS، المحرر (2007). Neurobiology of Hyperthermia (ط. 1st). Elsevier. ص. 175–177, 485. ISBN:9780080549996. مؤرشف من الأصل في 2017-09-08. اطلع عليه بتاريخ 2016-11-19.
Despite the myriad of complications associated with heat illness, an elevation of core temperature above 41.0 °C (often referred to as fever or hyperpyrexia) is the most widely recognized symptom of this syndrome.
- ^ ا ب "Fever". Harrison's Principles of Internal Medicine 19/E (Vol.1 & Vol.2) (ط. 19). McGraw Hill Professional. 2015. ص. Chapter 23. ISBN:9780071802161.
- ^ ا ب ج د ه "Hyperpyrexia in the emergency department". Emergency Medicine. ج. 13 ع. 1: 116–20. مارس 2001. DOI:10.1046/j.1442-2026.2001.00189.x. PMID:11476402.
- ^ ا ب Loscalzo, Joseph؛ Fauci, Anthony S.؛ Braunwald, Eugene؛ Dennis L. Kasper؛ Hauser, Stephen L؛ Longo, Dan L. (2008). "Chapter 17, Fever versus hyperthermia". Harrison's principles of internal medicine. McGraw-Hill Medical. ISBN:978-0-07-146633-2.
- ^ ا ب Marx 2006, p. 2506
- ^ Tintinalli، Judith (2004). Emergency Medicine: A Comprehensive Study Guide, Sixth edition. McGraw-Hill Professional. ص. 1187. ISBN:978-0-07-138875-7.
{{استشهاد بكتاب}}: الوسيط غير المعروف|name-list-format=تم تجاهله يقترح استخدام|name-list-style=(مساعدة) - ^ Fauci، Anthony؛ وآخرون (2008). Harrison's Principles of Internal Medicine (ط. 17th). McGraw-Hill Professional. ص. 117–121. ISBN:978-0-07-146633-2. مؤرشف من الأصل في 2022-04-21.
{{استشهاد بكتاب}}: الوسيط غير المعروف|name-list-format=تم تجاهله يقترح استخدام|name-list-style=(مساعدة) - ^ "Relapsing polychondritis". Joint, Bone, Spine. ج. 81 ع. 2: 118–24. مارس 2014. DOI:10.1016/j.jbspin.2014.01.001. PMID:24556284.
- ^ Longo، Dan L. (2012). Harrison's principles of internal medicine (ط. 18th). New York: McGraw-Hill. ISBN:978-0071748896.
{{استشهاد بكتاب}}: الوسيط غير المعروف|name-list-format=تم تجاهله يقترح استخدام|name-list-style=(مساعدة) - ^ ا ب Fauci, Anthony (2008). Harrison's Principles of Internal Medicine (ط. 17). McGraw-Hill Professional. ص. 117–121. ISBN:978-0-07-146633-2. مؤرشف من الأصل في 2022-04-21.
- ^ "Fever and the thermal regulation of immunity: the immune system feels the heat". Nature Reviews. Immunology. ج. 15 ع. 6: 335–49. يونيو 2015. DOI:10.1038/nri3843. PMC:4786079. PMID:25976513.
- ^ "The bacterial cell envelope". Cold Spring Harbor Perspectives in Biology. ج. 2 ع. 5: a000414. مايو 2010. DOI:10.1101/cshperspect.a000414. PMC:2857177. PMID:20452953.
- ^ ا ب "Fever". Medline Plus Medical Encyclopedia. المكتبة الوطنية للطب. مؤرشف من الأصل في 2009-05-11. اطلع عليه بتاريخ 2009-05-20.
- ^ "What To Do If You Get Sick: 2009 H1N1 and Seasonal Flu". مراكز مكافحة الأمراض واتقائها. 7 مايو 2009. مؤرشف من الأصل في 2009-11-03. اطلع عليه بتاريخ 2009-11-01.
- ^ "Antipyretic Therapy in Critically Ill Septic Patients: A Systematic Review and Meta-Analysis". Critical Care Medicine. ج. 45 ع. 5: 806–813. مايو 2017. DOI:10.1097/CCM.0000000000002285. PMC:5389594. PMID:28221185.
- ^ Meremikwu، Martin M، المحرر (2003). "Physical methods for treating fever in children". The Cochrane Database of Systematic Reviews ع. 2: CD004264. DOI:10.1002/14651858.CD004264. PMID:12804512.
- ^ "Fever". National Institute of Health. مؤرشف من الأصل في 2016-04-30.
- ^ "Advising patients to increase fluid intake for treating acute respiratory infections". The Cochrane Database of Systematic Reviews ع. 2: CD004419. فبراير 2011. DOI:10.1002/14651858.CD004419.pub3. PMID:21328268.
- ^ ا ب "Efficacy and safety of acetaminophen vs ibuprofen for treating children's pain or fever: a meta-analysis". Archives of Pediatrics & Adolescent Medicine. ج. 158 ع. 6: 521–6. يونيو 2004. DOI:10.1001/archpedi.158.6.521. PMID:15184213.
- ^ "Paracetamol and ibuprofen for the treatment of fever in children: the PITCH randomised controlled trial". Health Technology Assessment. ج. 13 ع. 27: iii–iv, ix–x, 1–163. مايو 2009. DOI:10.3310/hta13270. PMID:19454182.
- ^ "Systematic review and meta-analysis of the clinical safety and tolerability of ibuprofen compared with paracetamol in paediatric pain and fever". Current Medical Research and Opinion. ج. 25 ع. 9: 2207–22. سبتمبر 2009. DOI:10.1185/03007990903116255. PMID:19606950.
- ^ "Paracetamol for treating fever in children". The Cochrane Database of Systematic Reviews ع. 2: CD003676. 2002. DOI:10.1002/14651858.CD003676. PMID:12076499.
- ^ "Evaluation of ibuprofen versus aspirin and paracetamol on efficacy and comfort in children with fever". European Journal of Clinical Pharmacology. ج. 51 ع. 5: 367–71. 1997. DOI:10.1007/s002280050215. PMID:9049576.
- ^ "2.9 Antiplatelet drugs". British National Formulary for Children. British Medical Association and Royal Pharmaceutical Society of Great Britain. 2007. ص. 151.
