كاحل
| الكاحل | |
|---|---|
| الاسم العلمي articulatio talocruralis |
|
منظر جانبي لكاحل الإنسان
| |
| تفاصيل | |
| نوع من | كيان تشريحي معين |
| معرفات | |
| غرايز | ص |
| ترمينولوجيا أناتوميكا | 01.1.00.041 |
| FMA | 9665 |
| UBERON ID | 0004454 |
| ن.ف.م.ط. | A01.378.610.050 |
| ن.ف.م.ط. | D000842 |
| دورلاند/إلزيفير | A02 |
| تعديل مصدري - تعديل | |
الكاحل أو الكرسوع[1] هو المفصل الذي يصل القدم بالساق.[2][3][4] يعد تكوين مفصل الكاحل معقد، ويشتمل على مفصلين:
- المفصل الأساسي: وهو الذي يتكون من ثلاثة عظام:
- الظنبوب وهو الجزء الإنسي من الكاحل
- الشظية الذي يكون في الجزء الوحشي من الكاحل
- عظم الكاحل ويكون في الجزء السفلي.
المفصل الأساسي للكاحل هو المسؤول عن حركة القدم للأعلى والأسفل.
- المفصل الجزئي: وهو يقع تحت المفصل الأساسي ويتكون من عظمين:
- عظم الكاحل في الأعلى
- عظم العقب في الأسفل.
المفصل الجزئي هو المسؤول عن الحركة الجانبية للقدم.
يحتوي الكاحل على ثلاثة مفاصل: مفصل الكاحل الصحيح أو المفصل الساقي، والمفصل تحت الكاحل، والمفصل الظنبوبي الشظوي السفلي.[5][6][7] الحركات التي ينتجها هذا المفصل هي العطف الظهري والانثناء الأخمصي للقدم. في الاستخدام الشائع، يشير مصطلح الكاحل حصريا إلى منطقة الكاحل. في المصطلحات الطبية، يمكن أن يشير «الكاحل» (بدون إضافات) إلى هذه المنطقة على نطاق واسع أو تحديدا إلى المفصل الساقي.[8][4]
المفصل الساقي مفصل زلالي رزي يربط الأطراف البعيدة من الظنبوب والشظية في الطرف السفلي مع الطرف القريب من الكاحل.[9] تحمل المفصل بين الظنبوب والكعب وزنًا أكبر من ذلك بين الشظية الأصغر والكعب.
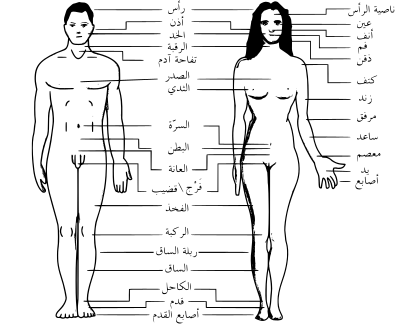
التكوين
[عدل]المنطقة
[عدل]كمنطقة، نجد أن الكاحل هو الرابط بين الساق والقدم. يمتد إلى الأسفل (بعيدًا) من أضيق نقطة في الجزء الأسفل من الساق ويتضمن أجزاء القدم الأقرب إلى الجسم (القريب) إلى الكعب والسطح العلوي (الظهر) من القدم.[10]:768
مفصل الكاحل
[عدل]المفصل الساقي هو المفصل الوحيد المكون من نقرة ولسان في جسم الإنسان [11]، يشبّه هذا المصطلح الهيكل العظمي بمفصل النجارة باستخدام نفس الاسم. يتكون البناء العظمي للكاحل من ثلاثة عظام: الساق، والشظية، وعظم الكاحل. يمكن الإشارة إلى السطح المفصلي للظنبوب على أنه سقفي (من«السقف» باللغة الفرنسية).[12] الكعب الإنسي هو بروز عظمي يمتد بعيداً عن الظنبوب الإنسي. يسمى الجانب الأكثر بعدا من الشظية بالكعب الوحشي. معا، يثبت الكعبان، جنبا إلى جنب مع الأربطة الداعمة لهما عظم الكاحل تحت الساق.
لأن حركة المفصل تحت الكاحل تساهم بشكل كبير في تحديد موضع القدم، يصفه بعض المؤلفين بأنه مفصل الكاحل السفلي، ويدعون المفصل الساقي بمفصل الكاحل العلوي.[13]الانحناء الظهري والانثناء الإخمصي هي الحركات التي تحدث في مفصل الكاحل. عندما تكون القدم ملتوية (انثناء إخمصي)، يسمح مفصل الكاحل ببعض التحركات مثل: من جانب إلى جانب والدوران والتقريب والإبعاد.[14] يشار إلى القوس العظمي الذي يشكله سقف الظنبوب وكلا الكعبين باسم «نقرة» الكاحل (أو نقر كاحلي). تكون النقرة تجويف مستطيل. يتكون الكاحل من ثلاثة مفاصل: المفصل الساقي (يُسمى أيضًا المفصل الكاحلي الظنبوبي، ومفصل ظنبوبي كاحلي، ونقر كاحلي، ومفصل كاحلي)، المفصل تحت الكاحل (يسمى أيضا الكاحلي العقبي)،[5][6][7] والمفصل الظنبوبي الشظوي السفلي. يتم تغطية السطح المشترك لجميع العظام في الكاحل بغضروف مفصلي.
المسافات بين العظام في الكاحل تكون كما يلي:[15]
- عظم الكعب - الكعب الإنسي: 1.70 ± 0.13 ملم
- عظم الكعب - سقف الظنبوب: 2.04 ± 0.29 ملم
- عظم الكعب - الكعب الوحشي: 2.13 ± 0.20 ملم
يشير نقص المسافات إلى هشاشة العظام
الأربطة
[عدل]يرتبط مفصل الكاحل برباط شبه دالي قوي وثلاثة أربطة جانبية: الرباط الكاحلي الشظوي الأمامي، والرباط الكاحلي الشظوي الخلفي، والرباط العقبي الشظوي.
يدعم الرباط شبه الدالي الجانب الإنسي للمفصل، ويتصل بالكعب الإنسي للقصبة (الظنبوب) ويتصل في أربعة أماكن برفرف الكعب لعظمة العقب،
- الرباط العقبي الزورقي، الحدبة الزورقية، والسطح الإنسي للكعب.
- تدعم الأربطة الكاحلية الشظوية الأمامية والخلفية الجانب الوحشي من المفصل من ناحية الكعب الإنسي للظنبوب إلى الأطراف الظهرية والبطنية للكاحل.
- يتصل الرباط العقبي الشظوي بالكعب الوحشي وإلى السطح الجانبي للعقب.
على الرغم من أنه لا يمتد في مفصل الكاحل نفسه، إلا أن الرباط الليفي يقدم مساهمة مهمة في استقرار الكاحل. هذا الرباط يمتد في المفصل الليفي، أي المفصل بين الجانب الإنسي للشظية القاصية والجانب الوحشي للقصبة القاصية. وكثيرا ما تسمى الإصابة المعزولة لهذا الرباط التواء في أعلى الكاحل.
يكون البناء العظمي لمفصل الكاحل أكثر استقرارًا في وضع الانثناء الظهراني. وبناء عليه، من المرجح أن يحدث التواء في الكاحل عندما يكون الكاحل في وضع الانثناء الأخمصي، لأن الدعم الرباطى يكون أكثر أهمية في هذا الوضع. يتضمن التواء الكاحل التقليدي الرباط الكعبي الشظوي الأمامي (ATFL)، وهو أيضًا الرباط الأكثر إصابة خلال الالتواء المعكوس. يمكن أن يصاب رباط آخر في التواء الكاحل الحاد وهو الرباط العقبي الشظوي.
الشبكات والأوتار والأغلفة الزلالية والأوعية والأعصاب
[عدل]يمر عدد من الأوتار عبر منطقة الكاحل. تسمح شرائط من النسيج الضام، والتي تسمى بالشبكات أو القيود (المفرد: شبكة أو قيد) للأوتار ببذل القوة عبر الزاوية بين الساق والقدم دون الابتعاد عن الزاوية، وهي عملية تسمى التقويس.[13] يمتد القيد العلوي لباسطات القدم بين الأسطح الأمامية (للأمام) للظنبوب والشظية بالقرب من نهايتهما السفلية (القاصية). إنه يحتوي على الشريان والوريد الظنبوبي الأمامي وأوتار العضلة الظنبوبية الأمامية داخل غلاف وترها والأوتار غير المغلفة من العضلة الطويلة الباسطة لإبهام القدم والعضلة الطويلة الباسطة للأصابع. يمر العصب الشظوي العميق تحت القيد بينما يكون العصب الشظوي السطحي خارجه. القيد السفلي لباسطات القدم هو بنية على شكل حرف (Y). ارتباطه الجانبي يكون بالعقب، وتنتقل الشرائط نحو الظنبوب الأمامي حيث يتم ارتباطها واندماجها مع القيد العلوي لباسطات القدم. على طول هذا المسار، تنقسم الشريطة ويرتبط جزء آخر مع الصفاق الإخمصي. جميع الأوتار التي تمر من خلال القيد العلوي لباسطات القدم تتغلف على طول مساراتها خلال القيد السفلي لباسطات القدم ويكمل وتر العضلة الشظوية الثالثة كذلك خلال الشبكة.
يمتد قيد مثنيات القدم من الكعب الإنسي إلى النتوء الإنسي للعقب، والبنى التالية بالترتيب من الإنسي إلى الوحشي: وتر العضلة الظنبوبية الخلفية، وتر العضلة الطويلة المثنية للأصابع، الشريان والوريد الظنبوبي الخلفي، العصب الظنبوبي، وتر العضلة الطويلة المثنية لإبهام القدم.
يمسك القيد الشظوي بأوتار عضلة الشظية الطويلة وعضلة الشظية القصيرة على طول الجانب الوحشي لمنطقة الكاحل. يمتد القيد العلوي للشظويات من اللفافة المستعرضة العميقة للساق والكعب الوحشي للعقب. القيد السفلي للشظوية هو امتداد متصل من القيد السفلي لباسطات القدم إلى الكعب.[11]:1418–9
المستقبلات الميكانيكية
[عدل]ترسل المستقبلات الميكانيكية للكاحل مدخلات حسية ذاتية التحفيز (تستقبل الحس العميق) إلى الجهاز العصبي المركزي (CNS).[16] يُعتقد أن المغزل العضلي هو النوع الأساسي من المستقبلات الميكانيكية المسئولة عن سمات استقبال الإحساس العميق من الكاحل.[17] يعطي المغزل العضلي استجابة راجعة إلى الجهاز العصبي المركزي على الطول الحالي للعضلة التي يغذيها عصبيا ويحدث ذلك مع أي تغيير في الطول.
تم الافتراض بأن ردود فعل المغزل العضلي من المُثنيات الظهرية للكاحل لعبت الدور الأكثر جوهرية في الحس العميق نسبيا مع العضلات الأخرى التي تعبر مفصل الكاحل. ومع ذلك، نظرًا للنطاق متعدد المستويات للحركة عند مفصل الكاحل، لا توجد مجموعة واحدة من العضلات المسئولة عن ذلك. [3] ويساعد هذا في تفسير العلاقة بين الكاحل والاتزان.
في عام 2011، شوهدت علاقة بين الإحساس العميق في الكاحل وأداء التوازن في الجهاز العصبي المركزي. تم ذلك باستخدام جهاز الرنين المغناطيسي الوظيفي من أجل رؤية التغييرات في نشاط الدماغ عندما يتم تحفيز مستقبلات الكاحل.[18]وهذا يربط الكاحل مباشرة بالقدرة على التوازن. توجد حاجة إلى مزيد من الأبحاث لمعرفة إلى أي مدى يؤثر الكاحل على التوازن.
الوظيفة
[عدل]تاريخياً، نوقش دور الكاحل في الحركة من قِبل أرسطو وليوناردو دافنشي. ليس هناك شك في أن دفع الكاحل يعد قوة كبيرة في مشية الإنسان، ولكن ماهو مقدار الطاقة المستخدمة في اهتزاز الساق في مقابل تقديم كون مركز كتلة الجسم بالكامل غير واضحا.[19]
الأهمية الإكلينيكية
[عدل]الإصابة الرضّية
[عدل]من بين جميع المفاصل الرئيسية، فإن الكاحل هو الأكثر إصابة. إذا التوى السطح الخارجي للقدم تحت الساق أثناء حمل الوزن، فإن الرباط الجانبي، وخاصة الجزء الكاحلي الشظوي الأمامي، يتعرض للتمزق (الالتواء) لأنه أضعف من الرباط الإنسي ويقاوم الدوران الداخلي للرباط الكاحلي الساقي.[10]:825
الكسور
[عدل]المقالة الرئيسية: كسر الكاحل يمكن أن تكون أعراض كسر الكاحل مماثلة لأعراض التواءات الكاحل (الألم)، على الرغم من أنها بالمقارنة عادة ما تكون أكثر شدة. من النادر جداً أن يتفكك مفصل الكاحل في وجود إصابة في الأربطة فقط.
عظم الكاحل هو الأكثر عرضة للكسر من خلال طريقتين. الأولى هي المبالغة في الانثناء الظهراني، حيث يتم الضغط على رقبة الكاحل عكس الساق وتنكسر. والثاني هو القفز من ارتفاع - ينكسر الجسم حيث ينقل عظم الكاحل القوة من القدم إلى عظام الأطراف السفلية.[20] في وضعية كسر الكاحل، يمكن أن يصبح عظم الكاحل غير مستقر وينخلع جزئيا أو ينخلع تماما. قد يشتكي الأشخاص من الكدمات (التكدم)، أو قد يكون هناك وضعية غير طبيعية، أو حركة غير طبيعية، أو نقص في الحركة. يتم التشخيص عادة عن طريق الأشعة السينية. العلاج إما عن طريق الجراحة أو القولبة اعتمادا على أنواع الكسر.
التصوير
[عدل]عادة ما يكون التقييم الأولي لأمراض الكاحل المشكوك فيها هو التصوير الإشعاعي، بواسطة المعالم التشريحية الثلاثة الرئيسية للإصابات الرباطية. الأول هو الفراغ الشظوي الظنبوبي، المسافة الأفقية من الحد الوحشي من كعب الظنبوب الخلفي إلى الحدود الإنسية للشظية، مع قياس أكثر من 5 ملم يكون غير طبيعي. والثاني هو التداخل الظنبوبي الشظوي، وهو المسافة الأفقية بين الحد الإنسي للشظية والحد الوحشي للنتوء الظنبوبي الأمامي، مع قياس أقل من 10 ملم يكون غير طبيعي. المقياس الأخير هو المساحة الإنسية النقية، وهوالمسافة بين الجانب الوحشي للكعب الإنسي والحدود الإنسية للكاحل على مستوى السنام الكاحلي، مع قياس أكبر من 4 ملم يكون غير طبيعي. فقدان أي من هذه الفراغات التشريحية الطبيعية يمكن أن يعكس بشكل غير مباشر إصابة في الرباط أو كسر مبهم، ويمكن تتبعه بالرنين المغناطيسي أو الأشعة المقطعية.[21]
تشوهات
[عدل]في بعض الأحيان يحتوي كاحل الإنسان على مفصل كاحل الكرة والحُق، والتصاق مفصل الكاحل الزورقي.[22]
تاريخيا
[عدل]إن كلمة الكاحل شائعة بأشكال مختلفة بالنسبة للغات الجرمانية، ربما تكون مرتبطة في الأصل مع «الزاوية» اللاتينية، أوαγκυλος اليوناني، بمعنى يثني.[23]
الحيوانات الأخرى
[عدل]التطور
تم اقتراح أن التحكم الدقيق في أصابع القدم تم فقده لصالح التحكم الطوعي الدقيق لمفصل الكاحل.[2]
معرض صور
[عدل]انظر أيضاً
[عدل]مراجع
[عدل]- ^ المعجم الموحد لمصطلحات علم الأحياء، سلسلة المعاجم الموحدة (8) (بالعربية والإنجليزية والفرنسية)، تونس: مكتب تنسيق التعريب، 1993، ص. 28، OCLC:929544775، QID:Q114972534
- ^ ا ب Brouwer، B.؛ Ashby، P. (1992). "Corticospinal projections to lower limb motoneurons in man". Experimental Brain Research. ج. 89 ع. 3: 649–54. DOI:10.1007/bf00229889. PMID:1644127.
- ^ ا ب Ribot-Ciscar، E؛ Bergenheim، M؛ Albert، F؛ Roll، J. P. (2003). "Proprioceptive population coding of limb position in humans". Experimental brain research. ج. 149 ع. 4: 512–9. DOI:10.1007/s00221-003-1384-x. PMID:12677332.
- ^ ا ب Gray، Henry (1918). "Talocrural Articulation or Ankle-joint". Anatomy of the Human Body.
- ^ ا ب Milner، Brent K. (1999). "Musculoskeletal Imaging". في Gay، Spencer B.؛ Woodcock، Richard J. (المحررون). Radiology Recall. Lippincott Williams & Wilkins. ص. 258–383. ISBN:978-0-683-30663-7. مؤرشف من الأصل في 2016-04-18.
- ^ ا ب Williams، D. S. Blaise؛ Taunton، Jack (2007). "Foot, ankle and lower leg". في Kolt، Gregory S.؛ Snyder-Mackler، Lynn (المحررون). Physical Therapies in Sport and Exercise. Elsevier Health Sciences. ص. 420–39. ISBN:978-0-443-10351-3.
- ^ ا ب del Castillo، Jorge (2012). "Foot and Ankle Injuries". في Adams، James G. (المحرر). Emergency Medicine. Elsevier Health Sciences. ص. 745–55. ISBN:978-1-4557-3394-1.
- ^ Moore، Keith L.؛ Dalley، Arthur F.؛ Agur، A. M. R. (2013). "Lower Limb". Clinically Oriented Anatomy (ط. 7th). Lippincott Williams & Wilkins. ص. 508–669. ISBN:978-1-4511-1945-9.
- ^ WebMD (2009). "ankle joint". Webster's New World Medical Dictionary (ط. 3rd). Houghton Mifflin Harcourt. ص. 22. ISBN:978-0-544-18897-6.
- ^ ا ب Moore، Keith (2018). Clinically oriented anatomy. Philadelphia: Wolters Kluwer. ISBN:978-1-4963-4721-3.
- ^ ا ب Susan Standring (7 أغسطس 2015). Gray's Anatomy E-Book: The Anatomical Basis of Clinical Practice. Elsevier Health Sciences. ISBN:978-0-7020-6851-5. مؤرشف من الأصل في 2020-01-25.
- ^ David P. Barei (29 مارس 2012). "56. Pilon Fractures". في Robert W. Bucholz (المحرر). Rockwood and Green's Fractures in Adults: Two Volumes Plus Integrated Content Website (Rockwood, Green, and Wilkins' Fractures). Lippincott Williams & Wilkins. ص. 1928–1971. ISBN:978-1-4511-6144-1.
- ^ ا ب Joseph E. Muscolino (21 أغسطس 2016). Kinesiology - E-Book: The Skeletal System and Muscle Function. Elsevier Health Sciences. ص. 284–292. ISBN:978-0-323-39935-7. مؤرشف من الأصل في 2020-01-25.
- ^ Dr. Joseph H Volker (8 أغسطس 2018). "Ankle Joint". Earth's Lab. مؤرشف من الأصل في 2018-09-26.
- ^ Imai، Kan؛ Ikoma، Kazuya؛ Kido، Masamitsu؛ Maki، Masahiro؛ Fujiwara، Hiroyoshi؛ Arai، Yuji؛ Oda، Ryo؛ Tokunaga، Daisaku؛ Inoue، Nozomu؛ Kubo، Toshikazu (2015). "Joint space width of the tibiotalar joint in the healthy foot". Journal of Foot and Ankle Research. ج. 8 ع. 1: 26. DOI:10.1186/s13047-015-0086-5. ISSN:1757-1146. PMC:4490633. PMID:26146520.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - ^ Michelson، J. D.؛ Hutchins، C (1995). "Mechanoreceptors in human ankle ligaments". The Journal of Bone and Joint Surgery. British Volume. ج. 77 ع. 2: 219–24. PMID:7706334. مؤرشف من الأصل في 2020-04-26.
- ^ Lephart، S. M.؛ Pincivero، D. M.؛ Rozzi، S. L. (1998). "Proprioception of the ankle and knee". Sports Medicine. ج. 25 ع. 3: 149–55. DOI:10.2165/00007256-199825030-00002. PMID:9554026.
- ^ Goble، D. J.؛ Coxon، J. P.؛ Van Impe، A.؛ Geurts، M.؛ Doumas، M.؛ Wenderoth، N.؛ Swinnen، S. P. (2011). "Brain Activity during Ankle Proprioceptive Stimulation Predicts Balance Performance in Young and Older Adults". Journal of Neuroscience. ج. 31 ع. 45: 16344–52. DOI:10.1523/JNEUROSCI.4159-11.2011. PMID:22072686.
- ^ Zelik، Karl E.؛ Adamczyk، Peter G. (2016). "A unified perspective on ankle push-off in human walking". The Journal of Experimental Biology. ج. 219 ع. 23: 3676–3683. DOI:10.1242/jeb.140376. ISSN:0022-0949. PMC:5201006. PMID:27903626.
- ^ "نسخة مؤرشفة". مؤرشف من الأصل في 2013-05-02. اطلع عليه بتاريخ 2018-11-30.[استشهاد منقوص البيانات]
- ^ Evans، JM؛ Schucany، WG (أكتوبر 2006). "Radiological evaluation of a high ankle sprain". Proceedings (Baylor University. Medical Center). ج. 19 ع. 4: 402–5. PMC:1618742. PMID:17106502.
- ^ Ono، K.؛ Nakamura، M.؛ Kurata، Y.؛ Hiroshima، K. (1984/09). "Ball-and-socket ankle joint: Anatomical and kinematic analysis of the hindfoot". Journal of Pediatric Orthopedics. ج. 4 ع. 5: 564–568. مؤرشف من الأصل في 2019-12-12.
{{استشهاد بدورية محكمة}}: تحقق من التاريخ في:|تاريخ=(مساعدة) - ^ Chisholm, Hugh, ed. (1911). . Encyclopædia Britannica (بالإنجليزية) (11th ed.). Cambridge University Press. Vol. 2. p. 58.
| في كومنز صور وملفات عن: كاحل |