ولادة
| ولادة | |
|---|---|
طفل حديث الولادة مع أمه
| |
| تسميات أخرى | إنجاب |
| معلومات عامة | |
| الاختصاص | طب التوليد، قبالة |
| من أنواع | ولادة |
| الأسباب | |
| الأسباب | حمل |
| الإدارة | |
| حالات مشابهة | ولادة |
| التاريخ | |
| وصفها المصدر | موسوعة بلوتو ، والمُفردات المضبوطة في متحف المتروبوليتان للفنون ، والموسوعة البريطانية نسخة سنة 1911، وموسوعة بريتانيكا الطبعة الأولى |
| تعديل مصدري - تعديل | |
| جزء من سلسلة حول |
| نمو الإنسان وتطوره |
|---|
 |
الولادة[1][2][3][4] هي عملية خروج الجنين الناضج القابل للحياة خارج رحم الأنثى. وهي معروفة أيضًا باسم المخاض، أو أحداث الولادة، هو تتويج لفترة الحمل مع ولادة واحد أو أكثر من الأطفال حديثي الولادة من رحم الأم. تقسم الولادة الطبيعية إلى ثلاث مراحل من المخاض: قصر واتساع عنق الرحم، نزول وولادة الطفل، وخروج المشيمة.[5]
لا يعرف العلم حتى الآن ما هو العامل الذي يبدأ عملية الولادة، وإن كان الاعتقاد السائد هو أن الهرمونات التي تفرزها مشيمة الجنين لها دور أساسي في تحفيز تلك العملية. متوسط فترة حمل الإنسان هي 40 أسبوعاً. كل عام يموت حوالي 0.5 مليون امرأة بسبب الحمل والولادة، 7 ملايين لديها مضاعفات خطيرة على المدى الطويل، و 50 مليون لديهن نتائج سلبية بعد الولادة.[6] معظم هذه المشاكل تحدث في الدول النامية.
العلامات والأعراض
[عدل]من أبرز علامات المخاض هي موجات التقلص القوية التي تساعد على نقل الرضيع أسفل قناة الولادة. مستويات الشدة التي تم تسجيلها من نساء على وشك الولادة اختلفت على نطاق واسع. ظاهرياً تتأثر بالخوف ومستويات القلق، خبرة من ولادة سابقة، أفكار المجتمع عن الولادة والألم،[7][8] الحركة أثناء المخاض، وتلقي الدعم خلال فترة المخاض. توقعات شخصية، مقدار الدعم من مقدمي الرعاية، نوعية العلاقة بين مقدمي الرعاية والمرضى، والمشاركة في صنع القرار هو الأكثر أهمية عن رضا المرأة مع تجربتها للولادة من العوامل الأخرى مثل العمر، الحالة الاجتماعية والاقتصادية، العرق، البيئة الفيزيائية، الألم، عدم الحركة والتداخلات الطبية.[9]

الوصف
[عدل]ألم التقلصات يمكن وصفه كالشعور بتشنجات الحيض القوية جداً، يتم تشجيع النساء للامتناع عن الصراخ، ولكن يشجع الأنين والشخير ليساعد في التخفيف من الألم. التتويج يمكن تجربته كتمدد شديد وحرق. حتى النساء اللواتي يعانين من ردات فعل لألم المخاض، بالمقارنة مع نساء أخريات، يظهرن ردات فعل حادة تجاه التتويج.[10] المخاض الرجعي هو مصطلح يطلق على ألم معين يحدث في منطقة الظهر الخلفية، أعلى بقليل من العصعص، أثناء الولادة.[11]
الجانب النفسي
[عدل]
رضيع عمره 30 دقيقة. الممرضة تقدم بعض الرعاية بعد الولادة. الولادة يمكن أن تكون حدثًا عظيمًا ومليئًا بالعواطف، الإيجابية منها والسلبية، يمكن أن تكون ظاهرياً. الخوف غير الاعتيادي والدائم من الولادة يسمى فوبيا الحمل والولادة. خلال المراحل اللاحقة من الحمل هناك زيادة في مستوى الأوكسيتوسين، هو الهرمون المسؤول عن الرضا، والتقليل من الخوف، ومشاعر من الهدوء والأمن في الجو المحيط.[12] يتم إفراز الأوكسيتوسين عند المخاض عندما يحفز الجنين عنق الرحم والمهبل، يعتقد أنه يلعب دورًا مهمًا بين الأم وطفلها الرضيع، وبناء سلوك الأم. أيضاً رعاية الطفل الرضيع تساعد في إفراز الأوكسيتوسين.[13] ما بين 70٪ و 80٪ من أمهات الولايات المتحدة أظهرن الشعور بالحزن أو «الكآبة النفسية» بعد الولادة. الأعراض يمكن أن تظهر من بضع دقائق حتى ساعات قليلة في اليوم ويجب أن تخف وتختفي خلال أسبوعين من الولادة.[14] اكتئاب ما بعد الولادة يمكن أن يظهر عند بعض النساء؛ حوالي 10٪ من أمهات الولايات المتحدة ظهرت لديهن هذه الحالة، العلاج الوقائي الجماعي أثبت فعاليته للوقاية من اكتئاب ما بعد الولادة.[15][16]
الولادة الطبيعية
[عدل]
البشر هم من ثنائيات الأرجل في حالة منتصبة، هذه الحالة المنتصبة تساعد في وضع ثقل البطن على قاع الحوض، هو تركيب معقد لا يدعم فقط الوزن ولكن يسمح لثلاث قنوات بالمرور خلالها: مجرى البول، المهبل والمستقيم. رأس الرضيع وكتفاه يجب أن يمروا خلال تسلسل معين من المناورات ليمر خلال حلقة لحوض الأم. ست مراحل من ولادة قمة الرأس «الظهور الأول للرأس»: 1- إشراك رأس الجنين عن طريق الوضع العرضي. بحيث يواجه رأس الطفل الحوض للأم بوركها الأول أو الآخر. 2- نزول وانثناء رأس الجنين. 3- الدوران الداخلي. يدور رأس الجنين بمقدار 90 درجة بوضعية الخلفي-الأمامي بحيث يكون وجه الطفل باتجاه المستقيم للأم. 4- الولادة عبر التوسع. يمر رأس الجنين من قناة الولادة. تتم إمالة رأسه للأمام بحيث تساعد مقدمة رأسه لتمهيد الطريق خلال المهبل. 5- تصحيح الوضعية. يدور رأس الجنين 45 درجة لاستعادة الوضع الطبيعي مع الأكتاف، التي لا تزال مع زاوية. 6- الدوران الخارجي. تعيد الأكتاف الحركة الدورانية للرأس، التي يمكن ملاحظتها من خلال الحركات النهائية لرأس الجنين. الموقف يشير إلى علاقة الجنين الذي يظهر مستوى الأشواك الإسكية، عندما يكون الجزء الظاهر في الأشواك الإسكية يكون الموقف هو صفر (مرادف للاشتراكية). إذا كان الجزء الجنيني الظاهر فوق الأشواك، المسافة تقاس وتوصف بالسالب، التي تتراوح ما بين -1 و -4سم. إذا كان الجزء الظاهر فوق الأشواك، المسافة تقاس بالموجب (+1-إلى +4سم). إذا كانت +3 و +4 فإن الجزء الظاهر يكون في العجان ويمكن رؤيته.[17]
قد يتغير شكل رأس الجنين بشكل كبير ومؤقت (أصبحت بطول أكبر) من خلال تحركها عبر قناة الولادة. هذا التغير في شكل رأس الجنين يسمى التقولب ويكون شائعاً أكثر عند النساء اللواتي يحظين بالولادة المهبلية الأولى.[18]
بداية المخاض
[عدل]هناك العديد من التعريفات لبداية المخاض، منها: انقباضات الرحم المنتظمة على الأقل كل ست دقائق مع دليل على حدوث تغيير باتساع عنق الرحم أو ضمور الرحم من خلال الفحص الدوري المتوالي.[19] التقلصات العادية تحدث في أقل من 10 دقائق واتساع عنق الرحم أو ضموره.[20] على الأقل 3 انقباضات طبيعية للرحم تكون شديدة خلال فترة مقدارها 10 دقائق، كل منها يدوم لأكثر من 45 ثانية.[21] للاستفادة من توحيد المصطلحات، المرحلة الأولى من المخاض تقسم إلى «كامنة» و «نشطة»، بحيث المرحلة الكامنة يتم شملها بتعريف المخاض[22] وأحياناً لا.[23] تشير بعض التقارير إلى أن بداية المخاض تكون شائعة في وقت متأخر من الليل أو ساعات الصباح الباكر. قد يكون هذا نتيجة التآزر بين زيادة الميلاتونين والأوكسيتوسين ليلاً.[24]
المرحلة الأولى: المرحلة الكامنة
[عدل]المرحلة الكامنة من المخاض تدعى أيضاً المرحلة الهادئة، المخاض البادري أو ما قبل المخاض. هو تقسيم فرعي للمرحلة الأولى.[25] يتم تعريف المرحلة الكامنة بشكل عام بنقطة البداية عندما تشعر المرآة بتقلصات الرحم العادية.[26] وفي المقابل، انقباضات براكستون هيكس، هي انقباضات تحدث لمدة 26 أسبوع من الحمل وتسمى أحياناً «المخاض الكاذب»، يجب أن تكون غير متكررة، غير منتظمة، وتتضمن التشنج المعتدل فقط.[27] ضمور الرحم، هو ترقق وتمدد عنق الرحم، واتساع عنق الرحم يحدث خلال الأسابيع الأخيرة من الحمل وعادة ما تكون كاملة أو شبه كاملة، بحلول نهاية المرحلة الكامنة.[بحاجة لمصدر] درجة ضمور الرحم يمكن تحديدها من خلال الفحص المهبلي. عنق الرحم«الطويل» يشير إلى أن الضمور الكلي لم يحدث بعد. المرحلة الكامنة تنتهي بعد بدء المرحلة الأولى من المرحلة النشطة، ويعرف هذا التحول بشكل رجعي.
المرحلة الأولى: المرحلة النشطة
[عدل]المرحلة النشطة من المخاض (أو«المرحلة الأولى من المرحلة النشطة» إذا سميت المرحلة السابقة بالمرحلة الأولى من المرحلة الكامنة) لديها تعريفات مختلفة جغرافياً. في الولايات المتحدة، تعريف المرحلة النشطة يتم تغييرها من 3-4-5 سم لاتساع عنق رحم المرأة نتيجة الولادات تعريف المرحلة النشطة في مجلة بريطانية تعاني من تقلصات متكررة لمدة أطول من 5 دقائق، بالإضافة إلى اتساع عنق الرحم 3سم أو أكثر المتكررة، و 6 سم للنساء اللواتي لم يحملن من قبل.[28] ويتم ذلك في محاولة لزيادة معدلات الولادة المهبلية.[29]
تعريف المرحلة النشطة في مجلة بريطانية تعاني من تقلصات متكررة لمدة أطول من 5 دقائق، بالإضافة إلى اتساع عنق الرحم 3سم أو أو ضمور الرحم بنسبة 80٪ أو أكثر.[30] في السويد، المرحلة النشطة من المخاض تبدأ عندما يتم استيفاء معيارين من هذه المعايير:[31]
- 3-4 انقباضات كل 10 دقائق.
- تمزق الأغشية.
- اتساع عنق الرحم من 3-4سم.
مقدمو الرعاية الصحية يقيّمون سير عملية المخاض عن طريق فحص عنق الرحم لتحديد مستوى اتساع الرحم، الضمور أو التوقف. هذه العوامل تشكل درجة الأسقف. درجة الأسقف تستخدم أيضاً للتنبؤ بنجاح تحفيز المخاض. خلال الضمور، يصبح عنق الرحم من الجزء السفلي للرحم. خلال الانقباض، انكماش عضلات الرحم يسبب قصر الجزء العلوي ودفع الجزء السفلي للأعلى، في حركة دفع تدريجية.[بحاجة لمصدر] الجزء الجنيني الظاهر يبدأ بالنزول. الاتساع الكلي يتم الوصول إليه عند اتساع عنق الرحم بشكل كافٍ ليسمح بمرور رأس الجنين، حوالي 10 سم من الاتساع بمفهوم الطفل. مدة المخاض تختلف بشكل كبير، ولكن متوسط المرحلة النشطة يصل إلى 8 ساعات[32] للمرأة التي تلد لأول مرة («الولادة البكرية») وتكون أقصر للنساء اللواتي سبق لهن الولادة («الولادة المتكررة»). يتم تعريف إطالة المرحلة النشطة في النساء اللواتي يحملن للمرة الأولى بفشل اتساع عنق الرحم بمعدل1.2سم/ساعة على مدى ساعتين على الأقل. يستند التعريف على منحنى فريدمان، الذي يبين العلاقة بين المعدل الطبيعي لاتساع عنق الرحم ومقدار نزول الجنين خلال المرحلة النشطة.[33] بعض المتدربين يلاحظون «فشل الولادة»، وبالتالي، يقترح التدخل للحصول على فرص لنتائج صحية.[34]
المرحلة الثانية: خروج الجنين
[عدل]
مرحلة الخروج (يتم تحفيزها من خلال البروستاغلاندين والأوكسيتوسين) تبدآ عندما يتسع عنق الرحم كلياً، وتنتهي بولادة الطفل. كلما ازداد الضغط على عنق الرحم، يبدأ لدى المرأة الإحساس بالضغط على الحوض والرغبة في الدفع. في بداية المرحلة الثانية الطبيعية، الرأس يوجد بشكل مناسب في الحوض؛ أعرض منطقة من الرأس عبرت خلال مدخل الحوض. يتابع رأس الجنين العبور خلال الحوض تحت العانة وإلى خارج فتحة المهبل. يتم هذا بفضل جهود الأم عن الطريق «الشد السفلي» أو الدفع. ظهور رأس الجنين من فتحة المهبل يطلق عليها مرحلة «التتويج». في هذه المرحلة، تحس المرأة بالحرق الشديد أو الإحساس بالوخز. عندما لا يتمزق الكيس الأمنيوزي أثناء المخاض أو الدفع، لا يمكن للطفل أن يولد مع الأغشية سليماً، يطلق عليه اسم «الولادة داخل الكيس الأمنيوسي». الخروج الكامل للطفل يشير إلى النجاح التام للمرحلة الثانية من المخاض.
الوضعيات الأمثل خلال الولادة:[35]
- التمدد في السرير مع دعم الظهر بالوسادات
- الاستلقاء على أحد الجانبين
- الوقوف بشكل مستقيم
- الجثو على الركبتين والمرفقين- قد تساعدك في حال كنت تعانين من الام ظهر سابقة
تختلف المرحلة الثانية من الولادة حسب عوامل عدة منها كثرة الإنجاب (عدد الأطفال الذي تم إنجابهم)، حجم الجنين، التخدير ووجود العدوى. استغراق المخاض لفترة طويلة وتعذر الولادة الطبيعية المهبلية التلقائية وزيادة الإصابة بالعدوى، تهتك العجان، والنزيف التوليدي، وزيادة حاجة الجنين للرعاية الطبية.[36]

المرحلة الثالثة: خروج المشيمة
[عدل]
الفترة الممتدة ما بين خروج الرضيع وبعد خروج المشيمة تسمى المرحلة الثالثة من المخاض أو مرحلة الارتداد. يبدأ خروج المشيمة عن طريق الانفصال الفيزيائي عن جدار الرحم. يقدر الزمن اللازم لولادة الطفل وخروج المشيمة بشكل كلي من 10-12 دقيقة. يعتمد على نشاط وإدارة الموقف[37] في ما لا يقل عن 3٪ من جميع الولادات المهبلية. مدة المرحلة الثالثة أطول من 30 دقيقة وتزيد من القلق حول المشيمة المحتبسة.[38] خروج المشيمة يمكن إدارته بنشاط أو بترقب لعمل على خروج المشيمة من غير مساعدة طبية. يمكن وصف الإدارة الفعالة بتقديم الأدوية القابضة للرحم خلال دقيقة واحدة من ولادة الجنين، سحب الحبل السري والتدليك بعد خروج المشيمة، يليه تدليك الرحم لمدة 15 دقيقة كل ساعتين.[39] في بيان مشترك، من منظمة الصحة العالمية، والاتحاد الدولي لأمراض النساء والتوليد والاتحاد الدولي للقابلات يوصي بالإدارة النشطة للمرحلة الثالثة من المخاض في جميع الولادات المهبلية للمساعدة في منع نزيف ما بعد الولادة.[40][41][42]
تأخير التقاط الحبل السري لمدة دقيقة على الأقل بعد الولادة يحسن من النتائج طالما هناك قابلية لعلاج الصفار إذا حدث.[43] في بعض مراكز الولادة، يتم تأخير ذلك لمدة 5 دقائق أو أكثر، أو إزالته تماماً. تأخير التقاط الحبل يقلل خطر الإصابة بفقر الدم ولكن يزيد من خطر الإصابة باليرقان. الالتقاط يتبعه قطع الحبل السري، الذي يكون غير مؤلم بسبب غياب الأعصاب.
المرحلة الرابعة
[عدل]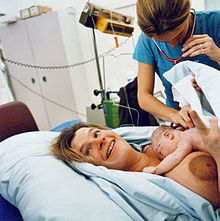

«المرحلة الرابعة من المخاض» تبدأ مباشرة بعد ولادة الطفل، وتمتد لمدة 6 أسابيع. وغالباً ما يستخدم مصطلح «بعد الولادة» لوصف هذه الفترة.[44] هو الوقت الذي يعود فيه جسم الأم، متضمناً لمستوى الهرمونات وحجم الرحم، يعود إلى وضعة الطبيعي ومقدرة المولود الجديد للتكيف على العيش خارج جسم الأم. تصف منظمة الصحة العالمية فترة ما بعد الولادة بأنها أهم مرحلة ولكن الأكثر إهمالاً في حياة الأمهات و الأطفال. معظم حالات الوفاة تحدث خلال فترة ما بعد الولادة.[45] بعد الولادة إذا عانت الأم من تفسخ أو تمزق العجان، يتم خياطته. يجب أن تخضع الأم لتقييمات منتظمة حول انقباضات الرحم ومستوى التقعر،[46] والنزيف المهبلي، معدل ضربات القلب وضغط الدم، والحرارة، بعد أول 24 ساعة من الولادة. يتم توثيق خروج البول خلال 6 ساعات.[45] ألم بعد الولادة (يشبه ألم انقباضات الحيض)، تقلصات الرحم لمنع تدفق الدم المفرط، تستمر لعدة أيام. الإفرازات المهبلية، يطلق عليها «هلابة» يتوقع أن تستمر لعدة أسابيع؛ في البداية تكون حمراء فاتحة، تصبح تدريجياً وردية، تتحول إلى البني، وبالنهاية إلى الأصفر أو الأبيض.[47] حتى وقت قريب الأطفال اللذين يولدون في المستشفيات ويتم إبعادهم عن أمهاتهم لفترة قصيرة بعد الولادة إلا عندما يحين موعد الطعام. يتم إخبار الأم بأن وضع الطفل في الحاضنة يكون أكثر أماناً وهذا الفصل يمنح الأم مزيداً من الوقت للراحة. بدأ السلوك يختلف، بعض المستشفيات يقدمون عرض «المصاحبة» بعد فترة من الإجراءات الروتينية للمستشفى والمراقبة، الرضيع يمكن أن يشارك الأم بنفس الغرفة. مع ذلك، مزيد من المعلومات الأخيرة بدأت في التشكيك بالممارسة القياسية لإزالة الأطفال بعد الولادة مباشرة لإجراءات ما بعد الولادة الروتينية قبل إعادته إلى الأم. منذ حوالي 2000 عام، بدأت بعض السلطات تشير إلى أن الاتصال من الجلد إلى الجلد (وضع الطفل عارياً على صدر الأم) يمكن أن يفيد الأم والرضيع. من خلال الدراسات على الحيوانات أشارت أن الاتصال الحميم من الجلد إلى الجلد يحفز السلوك العصبي، الذي يؤدي إلى تلبية الحاجات البيولوجية الأساسية كنموذج، وقد تم القيام بالدراسات الحديثة للتقييم، إذا كان هناك أي فائدة للاتصال المباشر من الجلد إلى الجلد بين الأمهات وأطفالهم. النشرة الطبية 2011 تشير إلى دراسة مثيرة وجدت أن الاتصال المبكر من الجلد إلى الجلد، في بعض الأحيان تسمى رعاية الكنغر، أدت إلى تحسن نتائج الرضاعة الطبيعية، واستقرار القلب والجهاز التنفسي، والتقليل من بكاء الطفل.[48][49][50] دراسات نشرات كوكرين وجدت أن الاتصال من الجلد إلى الجلد عند الولادة يقلل من بكاء الطفل، يحافظ على دفء الطفل ويحسن من التفاعل بين الأم والطفل، وتحسين فرص الرضاعة الطبيعية الناجحة.[51] اعتباراً من 2012، الاتصال من الجلد إلى الجلد في الولادة المبكرة أيدت من قبل جميع المنظمات الرئيسة المسؤولة عن صحة الرضيع، تتضمن الأكاديمية الأمريكية لطب الأطفال.[52] تنص منظمة الصحة العالمية «عملية ولادة الطفل لا تنتهي حتى يتم نقله الآمن من المشيمة إلى تغذية الثدي.» ينصح بوضع الطفل من الجلد إلى الجلد مع الأم، وتأجيل أي إجراءات روتينية على الأقل 1-2 ساعة. وتقترح منظمة الصحة العالمية أن أي ملاحظات أولية للرضيع يمكن القيام بها على مقربة من الأم، وأن الفصل حتى لو كان لفترة قصيرة قبل الحصول على التغذية الأولى يمكن أن يعكر صفو العلاقة بين الأم والطفل. وينصح الباحثون بالاتصال الدائم من الجلد إلى الجلد باستمرار خلال الأيام الأولى بعد الولادة، خاصة إذا انقطع الاتصال لفترة وجيزة بعد الولادة.[53] المعهد الوطني للرعاية والصحة المتميزة ينصح بتأجيل بعض الإجراءات مثل الوزن، القياسات، والاستحمام لمدة ساعة لضمان الفترة الأولية لاتصال الجلد مع الجلد بين الأم والرضيع.[54]
الإدارة
[عدل]الولادة تتم بمساعدة العديد من المتمرسين: أطباء التوليد والأسرة والقابلات. لحالات الحمل المنخفضة هؤلاء الثلاث فئات تؤدي إلى نفس النتائج.[55]
الإعدادات
[عدل]الأكل والشرب أثناء المخاض هو مساحة للجدل، البعض جادل بأن الأكل أثناء المخاض ليس له أضرار على النتائج،[56] ولكن القلق استمر بشأن زيادة حدوث الشفط (الاختناق بالأطعمة المأكولة حالياً) في حالات الولادة المستعجلة لزيادة استرخاء المريء أثناء الحمل، والضغط المتولد للأعلى من الرحم على المعدة، وإمكانية التخدير العام في حالة القيصرية الطارئة.[57] نشرة كوكران 2013 وجدت أن التخدير الجيد مع التوليد لا يوجد أي تغيير في الأضرار من الأكل والشرب أثناء المخاض من اللواتي لا يحتجن العملية الجراحية. وأيضاً يقرون بأن عدم الأكل لا يعني معدة فارغة أو أن محتوياتها ليست حمضية. وصلوا إلى أن «النساء لهن حرية اختيار الأكل والشرب أثناء المخاض، أو لا، كما يحلو لهن».[58] في وقت من الأوقات كانت حلاقة المنطقة حول المهبل شائعة؛ لأن إزالة الشعر تقلل من العدوى، ويجعل من شق العجان (عملية جراحية لتوسيع مدخل المهبل) أسهل، ويساعد في الولادة بالعملية. حالياً تعتبر أقل شيوعاً، ولكنها تبقى عادة روتينية في بعض الدول. نشرة كوكران 2009 لم تجد دليلاً على الفائدة من هذه الممارسة. ولكنها وجدت بعض الآثار الجانبية بما في ذلك التهيج، الاحمرار، وخدوش سطحية متعددة من الحلاقة.[59] عادة أخرى للتقليل من العدوى هو استخدام مطهر الكلوروهكسدين أو محلول يود البروفيدون للمهبل. الأدلة على فوائد الكلوروهكسدين غير متوفرة.[60] تقل مخاطر استخدام يود البروفيدون عندما يتعين القيام بالعملية القيصرية.[61]
الإدارة النشطة
[عدل]الإدارة النشطة للمخاض تتضمن العديد من مبادئ الرعاية، تشمل التحقق المستمر من اتساع عنق الرحم. إذا لم يتسع عنق الرحم، يتم تقديم الأوكسيتوسين. نتائج هذه الإدارة تقلل من عدد الولادات القيصرية، ولكنها لا تؤثر على نسبة الولادة المهبلية. 75٪ من النساء أثبتن رضاهن سواء مع الإدارة النشطة أو الرعاية العادية.[62]
تنشيط المخاض والولادة القيصرية الاختيارية
[عدل]

في كثير من الحالات وبزيادة متكررة، تتحقق الولادة من خلال تحفيز المخاض أو العملية القيصرية. الولادة القيصرية هي خروج الطفل عن طريق شق جراحي في البطن، وليس من خلال المهبل.[63] الولادة عن طريق العملية القيصرية ازدادت بمقدار 50٪ في الولايات المتحدة من 1996 إلى 2006 وتشكل 32٪ من الولادات في الولايات المتحدة وكندا.[63][64] تحفيز الولادة أو العملية القيصرية قبل الأسبوع 39 من الحمل يمكن أن تضر الطفل كما أنها تسبب الضرر أو لا تعود بالفائدة على الأم. لذا توصي العديد من المبادئ بعدم تحفيز الولادة أو العملية القيصرية قبل الأسبوع 39 من الحمل.[65] معدل الولادة المستحثة في الولايات المتحدة يصل إلى 22٪، وأصبحت أكثر من الضعف من 1996-2006.[66][67] معدل الولادة القيصرية في الولايات المتحدة وكندا هو 32٪ وزادت إلى 50٪ في الولايات المتحدة من 1996-2006.[63][66] الشروط الصحية تستدعي تحفيز المخاض والولادة القيصرية تشمل الحمل أو ارتفاع ضغط الدم المزمن، تسمم الحمل، تسمم الحمل الشديد، مرض السكري، تمزق الأغشية المبكر، تقييد نمو الجنين الشديد، والحمل بعد فترة زمنية طويلة. العملية القيصرية تكون ذات فائدة لكلا الأم والطفل من حيث مؤشرات معينة منها فيروسات الأم (نقص المناعة البشرية/الإيدز)، تشوه الجنين، وضع القعود، الضائقة الجنينية، تعدد الحمل، الحالات الطبية للأم التي يمكن أن تسوء بسبب المخاض أو الولادة المهبلية. حقن الأوكسيتوسين هو العامل الأكثر استخداماً للتحفيز في الولايات المتحدة، ويستخدم لتنشيط انقباضات الرحم. طريقة أخرى لتحفيز المخاض هو شق الغشاء الأمنيوسي، التمزيق الاصطناعي للكيس الأمنيوسي تسمى (بضع السلى)، أو تحفيز حلمة الثدي. بلوغ الرحم يمكن أن يتحقق من خلال استخدام أنبوب القسطر أو استخدام البروستغلاندين الاصطناعي مثل الميسوبرستول.[66] تم نشر العديد من طرق التحفيز في عام 2011.[68] المبادئ التوجيهية للكونغرس الأمريكي لأطباء النساء والتوليد (الفريق التعاوني) تطلب تقييمًا كاملًا للأم والجنين، وضع عنق الرحم، ولا يقل عن 39 أسبوعًا كاملًا من الحمل لصحة أفضل لحديثي الولادة خلال التحفيز الاختياري للمخاض، لكل هذه المبادئ التوجيهية، قد تكون الشروط التالية مؤشراً للتحفيز، تشمل:
- انفصال المشيمة الباكر
- التهاب السلى
- تسوية الجنين مثل المناعة تؤدي إلى تحلل كريات الدم الحمراء أو قلة السائل المنوي لحديث الولادة.
- وفاة الجنين
- ارتفاع ضغط الدم أثناء الحمل
- حالات الأم مثل سكري الحمل أو أمراض الكلى المزمنة
- تسمم الحمل أو تسمم الحمل الشديد
- تمزق الأغشية المبكر
- الحمل في عمر متأخر
يتم تحريض المخاض لأسباب لوجستية، مثل بعد المشفى أو ظروف نفسية، في هذه الحالات تحديد العمر يكون مهم، والنمو الكامل للرئة يجب تحديده عن طريق الفحص. لاحظ الفريق التعاوني موانع استخدام تحفيز المخاض هي نفسها للولادة المهبلية التلقائية، بما في ذلك الأوعية المنزاحة، المشيمة الكاملة المنزاحة، تدلي الحبل السري أو عدوى الأعضاء التناسلية بالهربس البسيط.[69]
السيطرة على الألم
[عدل]السيطرة اللادوائية
[عدل]بعض النساء يفضلن تجنب الدواء المسكن للألم أثناء الولادة. الأدوية التفسية يمكن أن تكون ذات فائدة.[70] آخر نشرة كوكران عن نشرات الأنظمة تتضمن التداخلات اللادوائية، أساليب الراحة، الغمر في الماء، التدليك، والوخز بالإبر يمكن أن يخفف الألم، الوخز بالإبر والراحة يمكن أن تقلل من الحاجة إلى العمليات القيصرية المطلوبة.[71] الغمر في المياه يخفف الألم خلال المرحلة الأولى من المخاض ويقلل الحاجة إلى المخدر ويقلل من المدة الزمنية للمخاض، مع ذلك الأمان والغمر خلال الولادة والولادة بالمياه، لم يتم إثباتها أو ربطها بفوائد تعود للأم والرضيع.[72] بعض النساء يفضلن وجود شخص لدعمهن أثناء المخاض والولادة، مثل القابلات، الممرضات، أو مستشارات الولادة، أو شخص عادي مثل الأب أو أحد أفراد العائلة، أو صديق مقرب. الدراسات وجدت أن الدعم المستمر أثناء المخاض والولادة يقلل من الحاجة للأدوية أو العملية القيصرية أو عملية الولادة المهبلية. يؤدي إلى تحسين أبكر للطفل.[73][74] حقن كميات قليلة من الماء المعقم مباشرة في الجلد أو تحت الجلد في أماكن عدة على الظهر هي طريقة لتخفيف الألم أثناء المخاض، ليس هناك دليل واضح على وجود فائدة.[75]
السيطرة الدوائية
[عدل]تدابير مختلفة للسيطرة على الألم مختلفة في مستويات النجاح والآثار الجانبية بالنسبة للأم وطفلها. في بعص دول أوروبا، يصف الأطباء عادة بخاخات أكسيد النيتروز للتحكم بالألم، خاصة التي تتضمن 53٪ من أكسيد النيتروز، 47٪ أكسجين، المعروفة باسم حقن المفاصل الملتهبة؛ في المملكة المتحدة، القابلات يستخدمن هذا الغاز بدون وصفة طبية. المواد الأفيونية مثل الفنتانيل يمكن استخدامها، ولكن إذا أعطيت في فترة قريبة من الولادة تزيد من خطورة انهيار الجهاز التنفسي عند الأطفال. التحكم في الألم الطبي في المستشفيات يتضمن التخدير الموضعي لفوق الجافية، والتخدير الشوكي. التخدير فوق الجافية طريقة آمنة وفعالة في التخفيف من الألم، ولكن تسبب إطالة في مرحلة المخاض، وعمليات تداخلية بمقدار أكبر (خصوصاً الولادة بالعملية)، وزيادة في السعر.[76] بشكل عام، الألم، وهرمونات التوتر تزداد لدى النساء اللواتي لم يخضعن للتخدير، ولكن يقل الألم، الخوف، وهرمونات التوتر بعد تقديم المخدر، ولكن يرتفع لاحقاً.[77] الدواء الذي يتم تقديمه من فوق الجافية يعبر المشيمة ويدخل إلى مجرى الدم للرضيع.[78] ليس للتخدير فوق الجافية أثر على زيادة خطر الولادة القيصرية، وليس لها تأثير فوري على الأطفال حديثي الولادة التي تم تحديدها حسب درجات أبجار.[79]
المضاعفة
[عدل]
المضاعفة هي عملية تسهيل المخاض، يستخدم الأوكسيتوسين لزيادة معدل الولادة المهبلية في النساء اللواتي لديهن بطء في المخاض.[80] يسهل الأوكسيتوسين من المخاض، ويتبعه الهديد من ردود الأفعال الايجابية. استخدام مضادات التشنج (مثل هييوسين بيوتل برومايد) لا يعتبر رسمياً مثل المضاعفة، ولكن هناك دليل ضعيف على أنها تقلل من الفترة الزمنية للمخاض.[81] لا يوجد هناك أدلة كافية لايجاد خلاصة حول الآثار غير المرغوب فيها للأمهات والأطفال.[81]
شق العجان
[عدل]تحدث دموع المهبل في الولادة، في معظم الأحيان عند فتحة المهبل التي يعبر منها رأس الطفل، خاصة إذا نزل رأس الطفل بسرعة. الدموع تتضمن الجلد العجاني، ويمكن أن تمتد إلى العضلات والعضلة القابضة الشرجية والشرج. يمكن أن تقرر القابلة أو طبيب النسائية والتوليد عمل جراحة في منطقة العجن لتسهيل الولادة ومنع الدموع الكثيرة التي يصعب علاجها. نشرة كوكران ل 2012 قارنت الحاجة إلى شق العجان (التقيد) مع شق العجان الروتيني لتحديد الفوائد والمضار لكل من الأم والطفل. النشرة بينت أن مبادئ شق العجان التقيدي قدم فوائد أكثر من شق العجان التقليدي. يواجه النساء صدمة أقل لشق العجان، صدمة أقل لشق العجان الخلفي، خياطة أقل ومضاعفات علاجية أقل خلال 7 أيام مع عدم وجود اختلاف في الألم، تبول لا إرادي، الجنس المؤلم أو رضح مهبلي/عجاني بعد الولادة، وجد أن المرأة تصاب بشكل أكبر من التلف العجاني الأمامي مع شق العجان التقيدي.[82]
الولادة بالعملية
[عدل]يمكن استخدام ملقط التوليد أو المحجم لتسهيل الولادة.
الولادة المتعددة
[عدل]في حالة ظهور رأسي التوأم (رأس الطفل الأول للأسفل)، يمكن للتوأم أن يولدا عن طريق المهبل. في بعض الحالات تتم الولادة في غرفة أكبر أو داخل غرفة العمليات، في حالة حدوث مضاعفات. مثل:
- كلا التوأمان ولدا عن طريق المهبل. يمكن أن يحدث ذلك عندما يكون الرأسان ظاهران أو أحد الرأسان ظاهر مع مؤخرة الطفل الآخر و/أو بمساعدة الملقط أو المحجم.
- أحد التوأمين ولد عن طريق المهبل والآخر عن طريق العملية القيصرية.
- إذا اشترك التوأمان بأي جزء من أجزاء الجسم- يسمى التوأم المتلاصق - تكون الولادة بالعملية القيصرية.
الدعم
[عدل]
تاريخياً كانت المرأة تمر بالمخاض وتلد بحضور ودعم امرأة أخرى. ولكن في الوقت الحالي الذي تلد فيه النساء في المستشفيات أكثر من المنزل، أصبح الدعم استثنائياً أكثر من أنه قاعدة. عندما كانت المرأة حامل قبل 1995 كان الرجل لا يستطيع الدخول إلى غرفة الولادة. لا يهم حتى إذا كانت ولادة منزلية: كان ينتظر الزوج بالطابق السفلي أو بغرفة أخرى في المنزل. إذا كانت بالمشفى ينتظر الزوج بغرفة الانتظار. «كان زوجها حاضراً ولطيفاً، ولكن، أضافت كيربي، كل امرأة صالحة تحتاج إلى رفقة من نفس جنسها.»[83] رعاية الولادة تخضع المرأة إلى إجراءات روتينية، التي يكون لها آثار سلبية على عملية المخاض. الرعاية الداعمة أثناء المخاض قد تتضمن الدعم النفسي، تدابير الراحة، والمعلومات والدعاء الذي يمكن أن يحفز المخاض، وكذلك مشاعر المرأة للتحكم والسيطرة، هذا يقلل من الحاجة إلى تدخل العمليات. الدعم المستمر يمكن أن يكون من قبل الطاقم الطبي مثل الممرضات والقابلات ومستشارات الولادة، أو مع صحبة أحد النساء من مجتمعهم. هناك أدلة بازدياد أن مشاركة الأب في الولادة يحسن من الولادة ونتائجها، مع ملاحظة أن الأب لا يوجد لديه قلق مفرط.[84] نشرة كوكران الأخيرة التي تضمنت أكثرمن 15.000 امرأة في مدى واسع من الظروف والبيئات وجدت أن "النساء التي تعاني من المخاض المستمر التي لديها قابيلة للولادة "تلقائياً"، أي تلد من غير عملية قيصرية أو شفاط أو ملقط. بالإضافة إلى ذلك، النساء اللواتي يستخدمن أدوية الألم بقلة، هن أكثر رضا، وتكون فترة المخاض لديهن قصيرة. أطفالهم أقل عرضة لانخفاض مقداره 5 دقائق من درجات أبجار.[73]
مراقبة الجنين
[عدل]المراقبة الخارجية
[عدل]لمراقبة الجنين خلال الحمل، يمكن استخدام سماعة الطبيب الثنائية البسيطة أو دوبلر مراقبة الجنين. هناك طريقة خارجية (غير موسع) لمراقبة الجنين أثناء الولادة هي مراقبة القلب، وذلك بمراقبة قلب الجنين عن طريق جهاز مراقبة القلب الذي يتكون من جهازي استشعار: مستشعر القلب عن طريق الموجات فوق الصوتية يشبه جهاز دوبلر لمراقبة الجنين، التي تبعث الموجات فوق الصوتية باستمرار وتكشف عن حركة القلب للجنين بالصوت المنعكس. محول انقباض الضغط الحساس، يسمى مقياس قوة المخاض، لديه مساحة مسطحة يتم تثبيتها على الجلد عن طريق شريط حول الضغط اللازم لتمديد جزء من الجدار بالتعاون مع الضغط الداخلي، لذلك يمنح القدرة على تقدير الانقباض[85] المراقبة عن طريق جهاز مراقبة قلب الجنين إما أن تكون متقطعة أو مستمرة.
المراقبة الداخلية
[عدل]يمكن استخدام مياه الأم التي تنقطع قبل المراقبة الداخلية (الموسعة). مزيد من المراقبة الداخلية تتضمن أقطاب فروة الرأس لتعطي تقديراً إضافياً عن نشاط القلب للجنين، و/أو أنبوب الضغط داخل الرحم. يمكن أن تتطلب أيضاً اختبار درجة حموضة فروة الرأس.
جمع الخلايا الجذعية
[عدل]من الممكن جمع نوعين من الخلايا الجذعية أثناء الولادة: الخلايا الجذعية الأمنيوسية أو الخلايا الجذعية لدم الحبل السري.[بحاجة لمصدر] لجمع الخلايا الجذعية الأمنيوسية يجب زل السلى قبل أو أثناء الولادة.[بحاجة لمصدر] السائل الأمنيوسي يحتوي على الخلايا الجذعية الوسيطة ولكن دم الحبل السري يحتوي على كل من مكونات الدم والخلايا الجذعية الوسيطة.[بحاجة لمصدر] بالرغم من وجود العديد من التطبيقات المستقبلية للخلايا الجذعية، هناك عدد قليل من التطبيقات العلاجية الحالية للخلايا الجذعية.[86][87][88]
المضاعفات
[عدل]

معدل الوفيات الطبيعي للولادة، مع عدم فعل أي شيء لمحاولة تجنب وفاة الأم قدرت ب 1500 وفاة كل 100.000 نسمة.[90](انظر المقالة الرئيسية: وفاة الأطفال حديثي الولادة، وفاة الأمهات). كل سنة تموت 0.5 مليون امرأة نتيجة الحمل، 7 ملايين لديهم مضاعفات خطيرة على المدى البعيد، و 50 مليون لديهم آثار سلبية بعد الولادة.[6] الطب الحديث قلل من خطر الإصابة بالمضاعفات بعد الولادة. في الدول الغربية، مثل الولايات المتحدة الأمريكية والسويد، المعدل الحالي لوفيات الأمهات تم تقديره ب10 وفيات من كل 100.000 نسمة. ب.10 في حزيران من 2011، حوالي ثلث المواليد الأمريكيين لديهم مضاعفات، «العديد منها لها علاقة مباشرة بالأم»[91] مضاعفات الولادة يمكن أن تكون من الأم والطفل، على المدى الطويل أو القصير.
قبل الأوان
[عدل]معدل الوفيات لحديثي الولادة في الأسبوع 37 يكون حوالي 2.5 ضعف ما هو عليه في الأسبوع 40، ولكنها ارتفعت مقارنة بالأسبوع 38 من الحمل. هذه الولادات (على المدى المبكر) مرتبطة بزيادة معدل الوفاة في مرحلة الطفولة، بالمقارنة مع تلك التي تحدث على الأسبوع 39-40 («المدى الكامل»).[65] ووجد الباحثون فوائد على المدى الكامل و«بدون أي آثار جانبية» على صحة الأمهات والأطفال.[65][65] الباحثون الطبيون وجدوا أن ولادة الأطفال حديثي الولادة قبل الأسبوع 39 يواجه العديد من المضاعفات (أكثر ب 2.5 ضعف في دراسة واحدة) بالمقارنة مع اللذين يولدون ضمن الأسبوع 39-40. المشاكل الصحية لأطفال حديثي الولادة تتضمن انهيار الجهاز التنفسي، اليرقان وانخفاض معدل السكر في الدم.[65][92] الكونغرس الأمريكي لأطباء النساء والتوليد والسياسة الطبية عملت العديد من الأبحاث الدراسية وجدت ازديادًا في تلوث الدم المتوقع أو المثبت، متلازمة هبوط الجهاز التنفسي، انخفاض سكر الدم، الحاجة لدعم الجهاز التنفسي، الحاجة إلى العناية المركزة لحديثي الولادة، الحاجة إلى المبيت بالمستشفى>4-5 أيام. في حالة العمليات القيصرية، معدل الوفيات للجهاز التنفسي أكثر ب 14 مرة للمولودين في الأسبوع 37 منها في الأسبوع 40 من الحمل، و 8.5 مرة أكثر للمولودين بالعملية القيصرية على مدى 38 أسبوع. في هذه النشرة، لا يوجد هناك دراسات تدل على نقصان معدل الوفيات لحديثي الولادة بسبب الولادة من غير استشارة طبية (اختيارية) قبل الأسبوع 39.[65]
مضاعفات المخاض
[عدل]المرحلة الثانية من المخاض يمكن أن تتأخر أو تطول بسبب:
- سوء التوليد (ولادة المؤخرة (مثلاً الأرداف أو القدمين أولاً)، الوجه، الجبين، أو غيرها)
- فشل نزول رأس الجنين من خلال حافة الحوض أو بين السناسن.
- ضعف قوة انقباض الرحم.
- توقف المرحلة النشطة.
- عدم تناسب الرأس والحوض.
- خلع الولادة.
يمكن ملاحظة التغييرات الثانوية: تورم في الأنسجة، استنفاذ الأمهات، معدل ضربات القلب غير الطبيعي للجنين، المضاعفات الشديدة غير المعالجة، موت الأم و/أو الطفل، الناسور الجنسي المهبلي.
عسر الولادة
[عدل]عسر الولادة، يعرف بشدود المخاض، عندما، ينقبض الرحم بشكل طبيعي، لا يخرج الطفل من الحوض أثناء الولادة بسبب الحجب جسدياً.[93]
المضاعفات الأمومية
[عدل]الجروح المرافقة للولادة المهبلية مع شيوع التمزق الظاهر وشق العجان. تمزق الأنسجة الداخلية فضلاً عن تمزق أعصاب هيكل الحوض يؤدي في نسبة من النساء إلى هبوط، تبول أو إخراج لا إرادي أو عجز جنسي. خمسة عشر في المئة من النساء تعاني من التبول أو الإخراج اللاإرادي بعد الولادة، هدا العدد يزداد بشكل كبير بعد وصول النساء سن اليأس. الجروح المرافقة للولادة المهبلية هي محتمة، ولكن ليس كافياً، سبباً لاستئصال الرحم المرتبط بالهبوط في الحياة. مخاطر الإصابة بجروح خلال الولادة المهبلية تشمل:
- طفل يزن أكثر من 9 باوند.
- استخدام الملقط أو المحجم خلال الولادة. هذه العلامات من المرجح أن تكون إشارة إلى تشوهات بسبب أن الملقط والمحجم لا يستخدمان في الولادة الطبيعية.
- الحاجة إلى معالجة التمزقات بعد الولادة.
هناك أدلة أولية على أن المضادات الحيوية قد تساعد في منع التهابات الجروح في النساء مع الدرجة الثالثة أو الرابعة من التمزقات.[94] ألم حزام الحوض. الهرمونات والإنزيمات تعمل مع بعضها لينتج عنها استرخاء الحوض واتساع العانة خلال الأشهر الأخيرة من الحمل. معظم ألم الحزام يكون قبل الحمل. يعرف بترهل الارتفاق العاني. وتشمل العوامل المهيئة لألم الحزام البدانة الأمومية.العدوى تبقى المسبب الأساسي للوفيات والحالات المرضية في الدول النامية. كان عمل إجناس سيميلويس منوي في فسيولوجيا الأمراض والعلاج من حمى النفاس وإنقاذ أرواح الناس. النزيف أو فقدان الدم الشديد، لا يزال المسبب الرئيسي لوفاة الأمهات أثناء الولادة في العالم هذه الأيام، خاصة الدول النامية. فقدان الدم الشديد يؤدي إلى صدمة فقدان الدم، ضخ كميات غير كافية للأعضاء الحيوية والموت إذا لم يتم علاجه. قد ينقذ نقل الدم أرواح الناس. واحدة من المضاعفات النادرة هي متلازمة قصور النخامية شيهان. معدل وفيات الأمهات يختلف بحيث يكون 9 وفيات لكل 100.000 نسمة في الولايات المتحدة وأوروبا إلى أن يصل إلى 900 وفاة لكل 100.000 نسمة في جنوب الصحراء الكبرى في إفريقيا.[95] كل عام، أكثو من 0.5 مليون امرأة خلال الحمل أو الولادة.[96]
المضاعفات الجنينة
[عدل]
إصابة الجنين الميكانيكية
[عدل]خطر إصابة الجنين بالجروح أثناء الولادة تشمل عملقة الجنين (طفل ضخم)، البدانة الأمومية، الحاجة للولادة بالعملية، بالإضافة إلى عدم الخبرة. العديد من الحالات التي يمكن أن تسهم في إصابة المواليد كالوضعية المقعدية وعسر الولادة الناتج عن عجز الكتفين. معظم إصابات الجنين تنحل دون ضرر على المدى البعيد. ولكن قد تؤدي إصابة الضفيرة العضدية إلى الشلل الدماغي أو شلل كلمبكي.[97]
عدوى حديثي الولادة
[عدل]
حديثو الولادة هم أكثر عرضة للعدوى في الشهر الأول من العمر. بعض الكائنات الحية مثل العقدية القاطعة للدر (المجموعة العقدية ب) هي من أكثر المسببات لعدوى حديثي الولادة. خطر الإصابة بالعقدية القاطعة للدر تتضمن:
- الخداج (الولادة قبل 37 أسبوع من الحمل).
- الأخوة اللذين لديهم عدوى حديثي الولادة.
- العمل لفترات طويلة أو تمزق الأغشية.
العدوى المنقولة جنسياً التي لم يتم علاجها مرتبطة مع الأمراض الخلقية أو عدوى الولادة، لا سيما في المناطق التي لا تزال فيها معدلات الإصابة بالعدوى عالية. معدل الوفيات الكلي للمولودين باكرِاً مرتبطة بمرض الزهري غير المعالج، على سبيل المثال، هو 30٪.[99]
وفاة الأطفال حديثي الولادة
[عدل]وفيات الرضيعين (وفاة حديثي الولادة من الولادة إلى 28 يوم، أو موت أطفال الخداج بما في ذلك موت الأجنة في أسبوع الحمل 28 أو بعده) هي حوالي 1٪ في البلدان الحديثة. أهم العوامل التي تؤثر على معدل الوفيات أثناء الولادة هي التغذية المناسبة والحصول على الرعاية الطبية المناسبة (عملية الحصول تتأثر بتكاليف الرعاية المتاحة، والبعد عن الخدمات الصحية).[بحاجة لمصدر] أبرزت دراسة 1983-1989 من قبل وزارة تكساس للخدمات الصحية الاختلافات في معدل وفيات حديثي الولادة بين حالات الحمل مع مخاطر قليلة أو كثيرة. معدل وفيات حديثي الولادة كان 0.57 للأطباء اللذين شهدوا ولادة ذات مخاطر كبيرة، تتشمن الخداج، ارتفاع ضغط الدم، سكري الحمل وعمليات قيصرية سابقة.
الاختناق أثناء الولادة
[عدل]الاختناق أثناء الولادة هو انخفاض كمية الأكسجين المنقولة للدماغ والأنسجة الحيوية أثناء المخاض. هذا يمكن أن يتواجد في الحمل من الأصل بسبب مرض الأم أو الجنين، أو نادراً ما ينشأ من نفسه أثنائ المخاض. يمكن أن يعرف بالضائقة الجنينية، ولكن هذا المصطلح يمكن أن يكون متحيز ومضلل، الاختناق أثناء الولادة الحقيقي ليس شائعاً كما في السابق ويكون عادة مرتبط بأعراض أخرى خلال الفترة المباشرة بعد الولادة. المراقبة يمكن أن تظهر مشاكل خلال الولادة، ولكن تحليل واستخدام أجهزة المراقبة معقد ومعرض للتشويش، الاختناق أثناء الولادة يمكن أن يسبب ضعف على المدى البعيد، خاصة إذا أدى إلى تلف الأنسجة من الدماغ.[100]
المجتمع والثقافة
[عدل]
تحدث الولادة بشكل روتيني بالمستشفيات في كثير من المجتمعات الغربية. قبل القرن 20 وفي بعض البلدان إلى يومنا هذا تحدث غالباً في المنزل.[101] في الغرب وبعض الثقافات الأخرى، العمر يحسب من تاريخ الولادة، وفي بعض الأحيان يتم الاحتفال بأعياد الميلاد سنوياً. عمر الشرقيين يقاس بداية من حديثي الولادة "1"، ويزداد كل سنة قمرية جديدة. بعض الأسر ترى المشيمة كجزء خاص من الميلاد، بما أنها الداعمة لحياة الجنين للعديد من الأشهر. المشيمة يمكن أن تؤكل من قبل عائلة المولود الجديد، في المراسم، أو غير ذلك (للتغذية، معظم الحيوانات تفعل ذلك بالفطرة).[102] في الآونة الأخيرة هناك العديد من أخصائيي الولادة يغلفون المشيمة لاستخدامها كدواء مشيمة للنساء بعد الولادة. الموقع الذي تحدث فيه الولادة تحديداً هو عامل مهم لتحديد الجنسية، لا سيما الولادة على متن الطائرات والسفن.
المنشآت
[عدل]في ما يلي المنشآت التي تهدف بشكل خاص إلى النساء أثناء الولادة: جناح الولادة، يدعى أيضاً جناح المخاض والولادة، هو قسم من المستشفى يهدف إلى تقديم الرعاية الصحية للنساء وأطفالهن خلال بشكل عام ترتبط ارتباطًا وثيقًا بالعناية المركزة لحديثي الولادة و/أو وحدة جراحة التوليد إن وجدت. جناح الولادة أو جناح الأمومة يمكن أن يتضمن مرافق للولادة والراحة ما بعد الولادة ومراقبة الأمهات في الحالات الطبيعية والمعقدة.مركز الولادة يقدم بيئة مشابهة للمنزل، مراكز الولادة يمكن أن تكون قسمًا بالمستشفى أو قائمة بذاتها (أي إنها ليست تابعة للمستشفى).بالإضافة أنه يمكن الحصول على ولادة بالمنزل.
مهن ذات علاقة
[عدل]
فئات مختلفة من الحاضرين للولادة يمكنهم تقديم الدعم والرعاية خلال الحمل والولادة، على الرغم من وجود اختلافات هامة بين هذه الفئات المعتمدة على التدريب المهني والمهارات، التنظيمات التدريبية، فضلاً عن طبيعة الرعاية المقدمة. «معلمي الولادة» هم موجهيت هدفهم تعليم المرأة الحامل وشريكها عن طبيعة الولادة، علامات المخاض ومراحله، أساليب الولادة، الرضاعة الطبيعية وتقديم العناية بالمولود الحديث. في الولايات المتحدة الأمريكية وأماكن أخرى، يوجد فصول للتدريب كمعلم للولادة الذي يوجد للمستشفيات أو من خلال المنظمات المستقلة مثل الولادة من الداخل، العمل بالولادة، أسلوب برادلي، فنون الولاد الدولية، كابا، هابيرث، هيبنوبيبيز، هيبنوبيرثينغ،[63] آي سي تي سي، آي سي إي إيه، لمازي، الخ. كل منظمة تعلم منهجها الخاص وكل منها يؤيد تقنيات مختلفة، ويمكن الحصول على معلومات كل منها من الموقع الإلكتروني الخاص بكل منها. مستشاري الولادة هم المساعدين الذين يدعمون الأم خلال الحمل، المخاض، الولادة، وما بعد الولادة. لا يعتبروا من الطاقم الطبي، ولكن يوفرون الدعم النفسي وتخفيف الألم من غير أدوية للمرأة خلال المخاض. مثل مدربي الولادة وغيرهم من الموظفين المساعدين، الشهادات لممارسة الاستشارة ليس الزامياً، وبالتالي أي شخص يمكن أن يطلق على نفسه مستشار أو مدرب للولادة. القابلات هن ممارسات مستقلات يقدمن الرعاية الصحية الأساسية والطارئة قبل وأثناء وبعد الولادة مع نساء لديهن مخاطر حمل قليلة. تم تدريب القابلات لتقديم المساعدة خلال المخاض والولادة سواء كان دخول مباشر أو من خلال التدريب التمريضي للقابلات. الشؤون القضائية لتنظيم مهنة القبالة تتطلب تدريب وهيئة تأديبية لمراقبة الجودة، مثل البورد الأمريكي للقبالة في الولايات المتحدة،[103] كلية القابلات في بريطانيا الكولومبية في كندا[104][105] أو مجلس التمريض والقبالة في المملكة المتحدة.[106][107] في الشؤون القضائية حيث أن القبالة ليست مهنة مؤهلة، القابلات التقليديات يقدمن المساعدة خلال الولادة، على الرغم من أنهن لا تعليم الرعاية والتدريب الرسمي. الأطباء اللذين يمارسون التوليد يشملون الأطباء المختصين بالولادة وأطباء الأسرة والأطباء العموميين، بحيث تتضمن تدريباتهم، مهاراتهم وممارساتهم التوليد وبعض الجراحات العامة. هؤلاء الأطباء والجراحين يقدمون الرعاية بأشكال مختلفة للولادة الطبيعية وغير الطبيعية، وظروف المخاض المرضية. فئة الأطباء المختصين هم جراحين مؤهلين، لذلك هم قادرين على إجراء عمليات التوليد. بعض أطباء الأسرة والأطباء العموميين قادرون على التوليد. تشمل إجراءات التوليد الولادة القيصرية، شق العجان ومساعدة في الولادة. فئة المختصين بالولادة من الشائع تدريبهم بشكل مزدوج على أمراض النساء والتوليد، كما يمكن توفير رعاية طبية وجراحية أخرى للنساء بشكل عام، والمرأة يعناصر الرعاية الأولية في ممارساتها. أخصائيي طب الأمومة والجنين هم أطباء توليد وأمراض نسائية متخصصين في إدارة وعلاج الحمل ذو مخاطر كبيرة والولادة. أطباء التخدير أو أخصائيي التخدير هم أطباء متخصصين لتخفيف الألم واستخدام الأدوية لتسهيل العملية الجراحية وبعض الآلام الأخرى. يمكن أن يسهمو في رعاية المرأة أثناء المخاض عن طريق التخدير فوق الجافية أو من هلال التخدير (تخدير العمود الفقري في كثير من الأحيان)للولادة القيصرية أو الولادة بالملقط. ممرضات التوليد يقدمن المساعدة للقابلات، الأطباء، النساء والأطفال قبل وأثناء وبعد الولادة، حسب نظام المستشفى. ممرضات التوليد يحملن العديد من شهادات الخبرة، ويخضعن لتدريب التوليد الإضافي، بالإضافة إلى التدريب الأساسي للتمريض.
التكاليف
[عدل]وفقاً لتحاليل 2013 عن طريق صحيفة نيويورك تايمز وتم تقديمها عن طريق تحليلات الرعاية الصحية، تكلفة الولادة تتفاوت بشكل كبير حسب البلد. في الولايات المتحدة الأمريكية قيمة معدل المبلغ المدفوع من قبل شركات التأمين أو جهات دافعة أخرى في 2012 هي 9.775$ للولادة الطبيعية غير المعقدة و 15.041$ للولادة القيصرية.[108] الرسوم الإجمالية لمرافق الرعاية الصحية ل 4مليون ولادة سنوياً في الولايات المتحدة قدرت ب 50 بليون $. التكلفة الكلية للخداج، الولادة، والعناية بحديثي الولادة هي 30.000$ للولادة المهبلية و50.000$ للولادة القيصرية. في الولايات المتحدة الأمريكية، الولادات في المستشفى لا تزال في حاجة إلى استخدام وحدة العناية المركزة. الولادة المهبلية مع أو بدون تشخيص معقد والولادة القيصرية مع أو بدون المواكبة أو مواكبة كبرى تمثل أربعة أنواع من أصل خمسة عشر للإقامة في المستشفى مع انخفاض معدلات استخدام وحدة العناية المركزة (بحيث أقل من 20٪ من الزيارات تم قبولها في وحدة العناية المركزة). أثناء الإقامة مع خدمات وحدة العناية المركزة، حوالي20٪ من التكاليف تعزى إلى وحدة العناية المركزة.[109]
نشرت دراسة 2013 للمجلة الطبية البريطانية المفتوحة أن هناك اختلاف متفاوت لتكاليف الولادة في المنشآت في كاليفورنيا، تتراوح ما بين 3.296$ إلى 37.227$ للولادة المهبلية ، من 8.312$ إلى 70.908$ للولادة القيصرية.[110]
ابتداءً من 2014، بدأ المعهد الوطني للمملكة المتحدة للرعاية الصحية والتميز بتوصية النساء للولادة في المنزل بإشراف القابلات بدلاً من طبيب النسائية والتوليد، مشيراً إلى انخفاض النفقات والحصول على رعاية صحية أفضل.[111] يبلغ متوسط الولادة المنزلية 1500$ مقابل حوالي 2500$ في المستشفى.[112]
وصلات خارجية
[عدل]انظر أيضا
[عدل]- حبس الولادة
- بقاء الطفل.
- العنف الأسري والحمل.
- قتل المرأة الحامل.
- إخفاء مولود.
- زوال الأنوثة.
- زوال الأنوثة والإذكار.
- عدم الإنجاب.
- هلابة.
- ولادة في النعش.
- ولادة حية.
- ملقط ولادة.
- تمزق الأغشية المبتسر.
- تحريض المخاض.
- ولادة منزلية.
- إجهاد ما قبل الولادة.
مراجع
[عدل]- ^ محمد مرعشي (2003). معجم مرعشي الطبي الكبير (بالعربية والإنجليزية). بيروت: مكتبة لبنان ناشرون. ص. 318. ISBN:978-9953-33-054-9. OCLC:4771449526. QID:Q98547939.
- ^ ميشال حايك (2001)، موسوعة النباتات الطبية (بالعربية والإنجليزية والفرنسية والألمانية واللاتينية) (ط. 3)، بيروت: مكتبة لبنان ناشرون، ص. 207، OCLC:956983042، QID:Q118724964
- ^ المعجم الموحد لمصطلحات علم الأحياء، سلسلة المعاجم الموحدة (8) (بالعربية والإنجليزية والفرنسية)، تونس: مكتب تنسيق التعريب، 1993، ص. 54، OCLC:929544775، QID:Q114972534
- ^ قاموس مصطلحات الفلاحة (بالعربية والفرنسية). الجزائر العاصمة: المجلس الأعلى للغة العربية بالجزائر. 2018. ص. 203. ISBN:978-9931-681-42-7. OCLC:1100055505. QID:Q121071043.
- ^ "Birth". موسوعة كولومبيا. دار نشر جامعة كولومبيا. 2012. مؤرشف من الأصل في 6 مارس 2016. اطلع عليه بتاريخ 2013-08-10 from Encyclopedia.com.
{{استشهاد ويب}}: تحقق من التاريخ في:|تاريخ الوصول=(مساعدة) - ^ ا ب Education material for teachers of midwifery : midwifery education modules (PDF) (ط. 2nd). Geneva [Switzerland]: World Health Organisation. 2008. ISBN:978-92-4-154666-9. مؤرشف من الأصل (PDF) في 2015-02-21.
- ^ Weber، S.E. (1996). "Cultural aspects of pain in childbearing women". Journal of Obstetric, Gynecologic, & Neonatal Nursing. ج. 25 ع. 1: 67–72. DOI:10.1111/j.1552-6909.1996.tb02515.x. PMID:8627405.
- ^ Callister، L.C.؛ Khalaf، I.؛ Semenic، S.؛ Kartchner، R.؛ وآخرون (2003). "The pain of childbirth: perceptions of culturally diverse women". Pain Management Nursing. ج. 4 ع. 4: 145–54. DOI:10.1016/S1524-9042(03)00028-6. PMID:14663792.
- ^ Hodnett، E.D. (2002). "Pain and women's satisfaction with the experience of childbirth: A systematic review". المجلة الأمريكية لأمراض النساء والولادة. ج. 186 ع. 5 (Supplement): S160–72. DOI:10.1016/S0002-9378(02)70189-0. PMID:12011880.
- ^ "Crowning". American Pregnancy Association. مارس 2006. مؤرشف من الأصل في 2014-09-14. اطلع عليه بتاريخ 2013-08-18.
- ^ Harms, Rogert W. Does back labor really happen?, mayoclinic.com, Retrieved 8 September 2014 نسخة محفوظة 03 مارس 2016 على موقع واي باك مشين.
- ^ Meyer، D. (2007). "Selective serotonin reuptake inhibitors and their effects on relationship satisfaction". The Family Journal. ج. 15 ع. 4: 392–397. DOI:10.1177/1066480707305470. مؤرشف من الأصل في 2022-06-29.
- ^ Bowen، R. (12 يوليو 2010). "Oxytocin". Hypertexts for Biomedical Sciences. مؤرشف من الأصل في 2019-04-05. اطلع عليه بتاريخ 2013-08-18.
- ^ "Baby Blues". American Pregnancy Association. يناير 2013. مؤرشف من الأصل في 2014-07-05. اطلع عليه بتاريخ 2013-08-18.
- ^ Zlotnick، C.؛ Johnson، S.L.؛ Miller، I.W.؛ Pearlstein، T.؛ وآخرون (2001). "Postpartum depression in women receiving public assistance: Pilot study of an interpersonal-therapy-oriented group intervention". American Journal of Psychiatry. ج. 158 ع. 4: 638–40. DOI:10.1176/appi.ajp.158.4.638. PMID:11282702.
- ^ Chabrol، H.؛ Teissedre، F.؛ Saint-Jean، M.؛ Teisseyre، N.؛ Sistac، C.؛ Michaud، C.؛ Roge، B. (2002). "Detection, prevention and treatment of postpartum depression: A controlled study of 859 patients". L'Encephale. ج. 28 ع. 1: 65–70. PMID:11963345.
- ^ Pillitteri، A. (2010). "Chapter 15: Nursing Care of a Family During Labor and Birth". Maternal & Child Health Nursing: Care of the Childbearing & Childrearing Family. Hagerstown, Maryland: Lippincott Williams & Wilkins. ص. 350. ISBN:978-1-58255-999-5. مؤرشف من الأصل في 2019-12-17. اطلع عليه بتاريخ 2013-08-18.
- ^ Healthline Staff؛ Levine، D. (Medical Reviewer) (15 مارس 2012). "Types of Forceps Used in Delivery". Healthline. Healthline Networks . مؤرشف من الأصل في 2012-03-01. اطلع عليه بتاريخ 2013-08-10.
{{استشهاد ويب}}: صيانة الاستشهاد: علامات ترقيم زائدة (link) - ^ Kupferminc، M.؛ Lessing، J. B.؛ Yaron، Y.؛ Peyser، M. R. (1993). "Nifedipine versus ritodrine for suppression of preterm labour". BJOG: an International Journal of Obstetrics and Gynaecology. ج. 100 ع. 12: 1090–1094. DOI:10.1111/j.1471-0528.1993.tb15171.x.
- ^ Jokic، M.؛ Guillois، B.؛ Cauquelin، B.؛ Giroux، J. D.؛ Bessis، J. L.؛ Morello، R.؛ Levy، G.؛ Ballet، J. J. (2000). "Fetal distress increases interleukin-6 and interleukin-8 and decreases tumour necrosis factor-alpha cord blood levels in noninfected full-term neonates". BJOG: an International Journal of Obstetrics and Gynaecology. ج. 107 ع. 3: 420–425. DOI:10.1111/j.1471-0528.2000.tb13241.x.
- ^ Lyrenas، S.؛ Clason، I.؛ Ulmsten، U. (2001). "In vivo controlled release of PGE2 from a vaginal insert (0.8 mm, 10 mg) during induction of labour". BJOG: an International Journal of Obstetrics and Gynaecology. ج. 108 ع. 2: 169–178. DOI:10.1111/j.1471-0528.2001.00039.x.
- ^ Giacalone، P. L.؛ Vignal، J.؛ Daures، J. P.؛ Boulot، P.؛ Hedon، B.؛ Laffargue، F. (2000). "A randomised evaluation of two techniques of management of the third stage of labour in women at low risk of postpartum haemorrhage". BJOG: an International Journal of Obstetrics and Gynaecology. ج. 107 ع. 3: 396–400. DOI:10.1111/j.1471-0528.2000.tb13236.x.
- ^ Hantoushzadeh، S.؛ Alhusseini، N.؛ Lebaschi، A. H. (2007). "The effects of acupuncture during labour on nulliparous women: A randomised controlled trial". The Australian and New Zealand Journal of Obstetrics and Gynaecology. ج. 47 ع. 1: 26–30. DOI:10.1111/j.1479-828X.2006.00674.x. PMID:17261096.
- ^ Reiter، R. J.؛ Tan، D. X.؛ Korkmaz، A.؛ Rosales-Corral، S. A. (2013). "Melatonin and stable circadian rhythms optimize maternal, placental and fetal physiology". Human Reproduction Update. ج. 20 ع. 2: 293–307. DOI:10.1093/humupd/dmt054. ISSN:1355-4786. PMID:24132226.
- ^ Usatine، R.P. (developer). "Labor & Delivery". Maternity Guide (for medical residents). Family & Community Medicine Dept, University of Texas Health Science Center at San Antonio. مؤرشف من الأصل في 2018-05-20. اطلع عليه بتاريخ 2013-08-18.
- ^ Satin، A.J. (1 يوليو 2013). "Latent phase of labor". آب تو ديت. Wolters Kluwer. مؤرشف من الأصل في 2017-12-26.(الاشتراك مطلوب)
- ^ Murray، L.J.؛ Hennen، L.؛ Scott، J. (2005). The BabyCenter Essential Guide to Pregnancy and Birth: Expert Advice and Real-World Wisdom from the Top Pregnancy and Parenting Resource. Emmaus, Pennsylvania: Rodale Books. ص. 294–295. ISBN:1-59486-211-7. مؤرشف من الأصل في 2020-03-09. اطلع عليه بتاريخ 2013-08-18.
- ^ Obstetric Data Definitions Issues and Rationale for Change نسخة محفوظة 6 نوفمبر 2013 على موقع واي باك مشين., 2012 by ACOG. [وصلة مكسورة] "نسخة مؤرشفة". مؤرشف من الأصل في 2016-04-17. اطلع عليه بتاريخ 2020-05-31.
{{استشهاد ويب}}: صيانة الاستشهاد: BOT: original URL status unknown (link) - ^ Boyle A, Reddy UM, Landy HJ, Huang CC, Driggers RW, Laughon SK (يوليو 2013). "Primary cesarean delivery in the United States". Obstetrics and gynecology. ج. 122 ع. 1: 33–40. DOI:10.1097/AOG.0b013e3182952242. PMC:3713634. PMID:23743454. مؤرشف من الأصل في 2022-04-07.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Su، M.؛ Hannah، W. J.؛ Willan، A.؛ Ross، S.؛ Hannah، M. E. (2004). "Planned caesarean section decreases the risk of adverse perinatal outcome due to both labour and delivery complications in the Term Breech Trial". BJOG: an International Journal of Obstetrics and Gynaecology. ج. 111 ع. 10: 1065–74. DOI:10.1111/j.1471-0528.2004.00266.x. PMID:15383108.
- ^ Sjukvårdsrådgivningen (In Swedish) - Official information of the County Councils of Sweden. Last updated: 2013-01-16. Reviewer: Roland Boij, gynecologist and obstetrician "نسخة مؤرشفة". مؤرشف من الأصل في 2017-09-11. اطلع عليه بتاريخ 2018-08-01.
{{استشهاد ويب}}: صيانة الاستشهاد: BOT: original URL status unknown (link) - ^ BabyCentre Medical Advisory Board (سبتمبر 2012). "Speeding up labour". BabyCentre. جونسون آند جونسون. مؤرشف من الأصل في 2018-01-25. اطلع عليه بتاريخ 2013-08-18.
- ^ Zhang، J.؛ Troendle، J.F.؛ Yancey، M.K. (2002). "Reassessing the labor curve in nulliparous women". American Journal of Obstetrics and Gynecology. ج. 187 ع. 4: 824–8. DOI:10.1067/mob.2002.127142. PMID:12388957. مؤرشف من الأصل في 2019-12-08.
- ^ Peisner، D.B.؛ Rosen، M.G. (1986). "Transition from latent to active labor". أمراض النساء والتوليد (مجلة). ج. 68 ع. 4: 448–51. PMID:3748488.
- ^ ولادة طبيعية - ويب طب نسخة محفوظة 10 يوليو 2017 على موقع واي باك مشين.
- ^ Rouse، D.J.؛ Weiner، S.J.؛ Bloom، S.L.؛ Varner، M.W.؛ وآخرون (2009). "Second-stage labour duration in nulliparous women: Relationship to maternal and perinatal outcomes". American Journal of Obstetrics and Gynecology. ج. 201 ع. 4: 357.e1–7. DOI:10.1016/j.ajog.2009.08.003. PMC:2768280. PMID:19788967.
- ^ Jangsten، E.؛ Mattsson، L.؛ Lyckestam، I.؛ Hellström، A.؛ وآخرون (2011). "A comparison of active management and expectant management of the third stage of labour: A Swedish randomised controlled trial". BJOG: an International Journal of Obstetrics & Gynaecology. ج. 118 ع. 3: 362–9. DOI:10.1111/j.1471-0528.2010.02800.x. PMID:21134105.
- ^ Weeks، A.D. (2008). "The retained placenta". Best Practice & Research Clinical Obstetrics & Gynaecology. ج. 22 ع. 6: 1103–17. DOI:10.1016/j.bpobgyn.2008.07.005. PMID:18793876.
- ^ Ball، H. (يونيو 2009). "Active management of the third state of labor is rare in some developing countries". International Perspectives on Sexual and Reproductive Health. ج. 35 ع. 2. مؤرشف من الأصل في 2016-03-04.
- ^ Stanton، C.؛ Armbruster، D؛ Knight، R.؛ Ariawan، I.؛ وآخرون (13 فبراير 2009). "Use of active management of the third stage of labour in seven developing countries". Bulletin of the World Health Organization. ج. 87 ع. 3: 207–13. DOI:10.2471/BLT.08.052597. PMC:2654655. PMID:19377717.
- ^ International Confederation of Midwives؛ International Federation of Gynaecologists Obstetricians (2004). "Joint statement: Management of the third stage of labour to prevent post-partum haemorrhage". جريدة القبالة وصحة المرأة. ج. 49 ع. 1: 76–7. DOI:10.1016/j.jmwh.2003.11.005. PMID:14710151.
- ^ Mathai، M.؛ Gülmezoglu، A.M.؛ Hill، S. (2007). "WHO recommendations for the prevention of postpartum haemorrhage" (PDF). Geneva: منظمة الصحة العالمية, Department of Making Pregnancy Safer. مؤرشف من الأصل (PDF) في 2009-07-05.
{{استشهاد بدورية محكمة}}: الاستشهاد بدورية محكمة يطلب|دورية محكمة=(مساعدة)صيانة الاستشهاد: postscript (link) نسخة محفوظة 26 يناير 2012 على موقع واي باك مشين. - ^ McDonald SJ, Middleton P, Dowswell T, Morris PS (11 يوليو 2013). McDonald، Susan J (المحرر). "Effect of timing of umbilical cord clamping of term infants on maternal and neonatal outcomes". The Cochrane database of systematic reviews. ج. 7: CD004074. DOI:10.1002/14651858.CD004074.pub3. PMID:23843134.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Gjerdingen، D.K.؛ Froberg، D.G. (1991). "The fourth stage of labor: The health of birth mothers and adoptive mothers at six-weeks postpartum". Family medicine. ج. 23 ع. 1: 29–35. PMID:2001778.
- ^ ا ب WHO. "WHO recommendations on postnatal care of the mother and newborn". WHO. مؤرشف من الأصل في 2019-04-27. اطلع عليه بتاريخ 2014-12-22.
- ^ "Postpartum Assessment". ATI Nursing Education. مؤرشف من الأصل في 2017-10-09. اطلع عليه بتاريخ 2014-12-24.
- ^ Mayo clinic staff. "Postpartum care: What to expect after a vaginal delivery". Mayo Clinic. مؤرشف من الأصل في 2016-08-12. اطلع عليه بتاريخ 2014-12-23.
- ^ Saloojee H. (4 يناير 2008). "Early skin-to-skin contact for mothers and their healthy newborn infants". WHO. مؤرشف من الأصل في 2016-10-12. اطلع عليه بتاريخ 2014-12-23.
- ^ Crenshaw, Jennette (2007). "Care Practice #6: No Separation of Mother and Baby, With Unlimited Opportunities for Breastfeeding". PMC. مؤرشف من الأصل في 2015-09-04. اطلع عليه بتاريخ 2014-12-23.
- ^ Moore, Elizabeth; Anderson, Gene; Bergnam, Nils; Dowswell, Therese (16 مايو 2012). "Early skin-to-skin contact for mothers and their healthy newborn infants". PMC. مؤرشف من الأصل في 2015-09-04. اطلع عليه بتاريخ 2014-12-23.
{{استشهاد ويب}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Moore ER, Anderson GC, Bergman N (2007). "Early skin-to-skin contact for mothers and their healthy newborn infants (Review)" (PDF). The Cochrane Collaboration. مؤرشف من الأصل في 2016-11-17. اطلع عليه بتاريخ 2014-12-22.
{{استشهاد ويب}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Phillips, Raylene. "Uninterrupted Skin-to-Skin Contact Immediately After Birth". Medscape. مؤرشف من الأصل في 2017-09-10. اطلع عليه بتاريخ 2014-12-21.
- ^ "Essential Antenatal, Perinatal and Postpartum Care" (PDF). Promoting Effective Perinatal Care. WHO. مؤرشف من الأصل (PDF) في 2018-07-12. اطلع عليه بتاريخ 2014-12-21.
- ^ "Care of healthy women and their babies during childbirth". National Collaborating Centre for Women's and Children's Health. National Institute for Health and Care Excellence. ديسمبر 2014. مؤرشف من الأصل في 2015-09-04. اطلع عليه بتاريخ 2014-12-21.
- ^ National Institute for Health and Care Excellence (ديسمبر 2014). "Intrapartum care: care of healthy women and their babies during childbirth". http://www.nice.org.uk/. مؤرشف من الأصل في 2016-11-05. اطلع عليه بتاريخ 2015-02-11.
{{استشهاد ويب}}: روابط خارجية في|موقع= - ^ Tranmer، J.E.؛ Hodnett، E.D.؛ Hannah، M.E.؛ Stevens، B.J. (2005). "The effect of unrestricted oral carbohydrate intake on labor progress". Journal of Obstetric, Gynecologic, & Neonatal Nursing. ج. 34 ع. 3: 319–26. DOI:10.1177/0884217505276155. PMID:15890830.
- ^ O'Sullivan، G.؛ Scrutton، M. (2003). "NPO during labor. Is there any scientific validation?". Anesthesiology Clinics of North America. ج. 21 ع. 1: 87–98. DOI:10.1016/S0889-8537(02)00029-9. PMID:12698834.
- ^ Singata، M.؛ Tranmer، J.؛ Gyte، G.M.L. (2013). Singata، Mandisa (المحرر). "Restricting oral fluid and food intake during labour". مكتبة كوكرين. Pregnancy and Childbirth Group. مؤسسة كوكرين. CD003930 ع. 8: CD003930. DOI:10.1002/14651858.CD003930.pub3. PMID:23966209.
{{استشهاد بدورية محكمة}}: الوسيط|تاريخ الوصولبحاجة لـ|مسار=(مساعدة) والوسيط|مسار أرشيف=بحاجة لـ|مسار=(مساعدة) - ^ Basevi، V.؛ Lavender، T. (2001). Basevi، Vittorio (المحرر). "Routine perineal shaving on admission in labour". Cochrane Database of Systematic Reviews. Pregnancy and Childbirth Group. CD001236 ع. 1: CD001236. DOI:10.1002/14651858.CD001236. PMID:11279711.
- ^ Lumbiganon، P؛ Thinkhamrop، J؛ Thinkhamrop، B؛ Tolosa، JE (14 سبتمبر 2014). "Vaginal chlorhexidine during labour for preventing maternal and neonatal infections (excluding Group B Streptococcal and HIV)". The Cochrane database of systematic reviews. ج. 9: CD004070. DOI:10.1002/14651858.CD004070.pub3. PMID:25218725.
- ^ Haas، DM؛ Morgan، S؛ Contreras، K (21 ديسمبر 2014). "Vaginal preparation with antiseptic solution before cesarean section for preventing postoperative infections". The Cochrane database of systematic reviews. ج. 12: CD007892. DOI:10.1002/14651858.CD007892.pub5. PMID:25528419.
- ^ Brown، Heather؛ Paranjothy S؛ Dowswell T؛ Thomas J (سبتمبر 2013). Brown، Heather C (المحرر). "Package of care for active management in labour for reducing caesarean section rates in low-risk women". Cochrane Database of Systematic Reviews ع. 9. DOI:10.1002/14651858.CD004907.pub3.
- ^ ا ب ج "Rates for total cesarean section, primary cesarean section, and vaginal birth after cesarean (VBAC), United States, 1989–2010" (PDF). Childbirth Connection website. Relentless Rise in Cesarian Rate. أغسطس 2012. مؤرشف من الأصل (PDF) في 2016-03-04. اطلع عليه بتاريخ 2013-08-29.
- ^ "Your Options for Maternity Services". مؤرشف من الأصل في 2016-01-02.
- ^ ا ب ج د ه و Main، E.؛ Oshiro، B.؛ Chagolla، B.؛ Bingham، D.؛ وآخرون (يوليو 2010). "Elimination of Non-medically Indicated (Elective) Deliveries Before 39 Weeks Gestational Age (California Maternal Quality Care Collaborative Toolkit to Transform Maternity Care)" (PDF). Developed under contract #08-85012 with the إدارة كاليفورنيا للصحة العامة؛ Maternal, Child and Adolescent Health Division. (ط. 1st). March of Dimes. مؤرشف من الأصل (PDF) في 2012-11-20. اطلع عليه بتاريخ 2013-08-29.
{{استشهاد بدورية محكمة}}: الاستشهاد بدورية محكمة يطلب|دورية محكمة=(مساعدة)صيانة الاستشهاد: postscript (link) - ^ ا ب ج "Induction of Labor". مؤرشف من الأصل (PDF) في 2020-06-01. اطلع عليه بتاريخ 2012-07-12.[وصلة مكسورة]
- ^ Hamilton، B.E.؛ Martin، J.A.؛ Ventura، S.J. (18 مارس 2009). "Births: Preliminary data for 2007" (PDF). National Vital Statistics Reports. National Vital Statistics System, المركز الوطني للإحصاءات الصحية، مراكز مكافحة الأمراض واتقائها، وزارة الصحة والخدمات البشرية الأمريكية. ج. 57 ع. 12: 1–22. مؤرشف من الأصل (PDF) في 2019-08-30. اطلع عليه بتاريخ 2013-08-29. نسخة محفوظة 30 أغسطس 2019 على موقع واي باك مشين.
- ^ Mozurkewich، E.L.؛ Chilimigras، J.L.؛ Berman، D.R.؛ Perni، U.C.؛ وآخرون (27 أكتوبر 2011). "Methods of induction of labor: A systematic review". BMC Pregnancy & Childbirth . ج. 11: 84. DOI:10.1186/1471-2393-11-84. PMC:3224350. PMID:22032440.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) صيانة الاستشهاد: علامات ترقيم زائدة (link) - ^ ACOG District II Patient Safety and Quality Improvement Committee (ديسمبر 2011). II/PDFs/OxytocinForInduction.pdf "Oxytocin for Induction" (PDF). Optimizing Protocols in Obstetrics. Series 1. الكلية الأمريكية لأطباء الأمراض النسائية والتوليد (ACOG). مؤرشف من الأصل (PDF) في 2013-06-21. اطلع عليه بتاريخ 2013-08-29.
{{استشهاد ويب}}: تحقق من قيمة|مسار أرشيف=(مساعدة) - ^ Graves، Katharine (2012). The HypnoBirthing Book - An inspirational guide for a calm, confident, natural birth. ISBN 978-0-9571445-0-7.
- ^ Jones L, Othman M, Dowswell T, Alfirevic Z, Gates S, Newburn M, Jordan S, Lavender T, Neilson JP. (2012). "Pain management for women in labour: an overview of systematic reviews". Wiley Online Library. مؤرشف من الأصل في 2018-02-13. اطلع عليه بتاريخ 2014-12-27.
{{استشهاد ويب}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ "Immersion in Water During Labor and Delivery". PEDIATRICS. ج. 133 ع. 4: 758–761. 20 مارس 2014. DOI:10.1542/peds.2013-3794.
- ^ ا ب Hodnett، E.D.؛ Gates، S.؛ Hofmeyr، G.J.؛ Sakala، C. (2013). Hodnett، Ellen D (المحرر). "Continuous support for women during childbirth". Cochrane Database of Systematic Reviews. Pregnancy and Childbirth Group. CD003766 ع. 7: CD003766. DOI:10.1002/14651858.CD003766.pub5. PMID:23857334.
- ^ "Safe Prevention of the Primary Cesarean Delivery". merican College of Obstetricians and Gynecologists (the College) and the Society for Maternal-Fetal Medicine. مارس 2014. مؤرشف من الأصل في 2017-10-20. اطلع عليه بتاريخ 2014-02-20.
- ^ Derry، S.؛ Straube، S.؛ Moore، RA.؛ Hancock، H.؛ Collins، SL. (2012). Derry، Sheena (المحرر). "Intracutaneous or subcutaneous sterile water injection compared with blinded controls for pain management in labour". Cochrane Database Syst Rev. ج. 1: CD009107. DOI:10.1002/14651858.CD009107.pub2. PMID:22258999.
- ^ Thorp، J.A.؛ Breedlove، G. (1996). "Epidural analgesia in labor: An evaluation of risks and benefits". Birth. ج. 23 ع. 2: 63–83. DOI:10.1111/j.1523-536X.1996.tb00833.x. PMID:8826170.
- ^ Alehagen، S.؛ Wijma، B.؛ Lundberg، U.؛ Wijma، K. (سبتمبر 2005). "Fear, pain and stress hormones during childbirth". Journal of Psychosomatic Obstetrics & Gynecology. ج. 26 ع. 3: 153–65. DOI:10.1080/01443610400023072. PMID:16295513.
- ^ Loftus، J.R.؛ Hill، H.؛ Cohen، S.E. (أغسطس 1995). "Placental transfer and neonatal effects of epidural sufentanil and fentanyl administered with bupivacaine during labor". Anesthesiology. ج. 83 ع. 2: 300–8. DOI:10.1097/00000542-199508000-00010. PMID:7631952.
- ^ Anim-Somuah، M.؛ Smyth، R.M.؛ Jones، L. (2011). Anim-Somuah، Millicent (المحرر). "Epidural versus non-epidural or no analgesia in labour". Cochrane Database of Systematic Reviews. Pregnancy and Childbirth Group. CD000331 ع. 12: CD000331. DOI:10.1002/14651858.CD000331.pub3. PMID:22161362.
- ^ Wei، S.Q.؛ Luo، Z.C.؛ Xu، H.؛ Fraser، W.D. (سبتمبر 2009). "The effect of early oxytocin augmentation in labour: A meta-analysis". Obstetrics & Gynecology. ج. 114 ع. 3: 641–9. DOI:10.1097/AOG.0b013e3181b11cb8. PMID:19701046.
- ^ ا ب Rohwer، Anke؛ Kondowe O؛ Young T (2013). "Antispasmodics for labour". Cochrane Database of Systematic Reviews. ج. 6 ع. 6: CD009243. DOI:10.1002/14651858.CD009243.pub3. PMID:23737030.
- ^ Carroli، G.؛ Mignini، L. (2009). Carroli، Guillermo (المحرر). "Episiotomy for vaginal birth". Cochrane Database of Systematic Reviews. Pregnancy and Childbirth Group. CD000081 ع. 1: CD000081. DOI:10.1002/14651858.CD000081.pub2. PMID:19160176.
- ^ Leavitt، Judith W. (1988). Brought to Bed: Childbearing in America, 1750–1950. University of Oxford. ص. 90–91. ISBN:978-0-19-505690-7.
- ^ Vernon، D. "Men At Birth – Should Your Bloke Be There?". BellyBelly.com.au. مؤرشف من الأصل في 2019-04-18. اطلع عليه بتاريخ 2013-08-23.
- ^ Hammond، P.؛ Johnson، A. (1986). "Tocodynamometer". في Brown، M. (المحرر). The Medical Equipment Dictionary. London: Chapman & Hall. ISBN:0-412-28290-9. مؤرشف من الأصل في 2016-03-04. اطلع عليه بتاريخ 2013-08-23. Online version accessed.
- ^ Kaplan، E.؛ Biocell Center (22 أكتوبر 2009). "European biotech company Biocell Center opens first U.S. facility for preservation of amniotic stem cells in Medford, Massachusetts" (Press release). Reuters. مؤرشف من الأصل في 2013-10-14. اطلع عليه بتاريخ 2013-08-29.
Reuters is not responsible for the content in this press release.
- ^ Boston Globe staff (22 أكتوبر 2009). "Europe's Biocell Center opens Medford office". بوسطن غلوب. مؤرشف من الأصل في 2014-04-04. اطلع عليه بتاريخ 2013-08-29.
- ^ Boston Herald staff (22 أكتوبر 2009). "The Ticker". بوسطن هيرالد. مؤرشف من الأصل في 2012-09-21. اطلع عليه بتاريخ 2013-08-29.
- ^ ا ب "Mortality and Burden of Disease Estimates for WHO Member States in 2004". Department of Measurement and Health Information, World Health Organization. مؤرشف من الأصل (xls) في 2019-04-30.
- ^ Van Lerberghe، W.؛ De Brouwere، V. (2001). "Of Blind Alleys and Things That Have Worked: History's Lessons on Reducing Maternal Mortality". في De Brouwere، V.؛ Van Lerberghe، W. (المحررون). Safe Motherhood Strategies: A Review of the Evidence. Studies in Health Services Organisation and Policy. Antwerp: ITG Press. ج. 17. ص. 7–33. ISBN:90-76070-19-9. مؤرشف من الأصل (PDF) في 2021-08-28. اطلع عليه بتاريخ 2016-01-26.
Where nothing effective is done to avert maternal death, "natural" mortality is probably of the order of magnitude of 1,500/100,000.
- ^ Levi، J.؛ Kohn، D.؛ Johnson، K. (يونيو 2011). 2011HealthyBabiesBrief.pdf "Healthy Women, Healthy Babies: How health reform can improve the health of women and babies in America" (PDF). Washington, D.C.: Trust for America's Health. مؤرشف من الأصل (PDF) في 2016-09-23. اطلع عليه بتاريخ 2013-08-29.
{{استشهاد ويب}}: تحقق من قيمة|مسار أرشيف=(مساعدة) - ^ Bates، E.؛ Rouse، D.J.؛ Mann، M.L.؛ Chapman، V.؛ وآخرون (ديسمبر 2010). "Neonatal outcomes after demonstrated fetal lung maturity before 39 weeks of gestation". Obstetrics & Gynecology. ج. 116 ع. 6: 1288–95. DOI:10.1097/AOG.0b013e3181fb7ece. PMID:21705928. مؤرشف من الأصل في 2019-12-08.
- ^ Education material for teachers of midwifery : midwifery education modules (PDF) (ط. 2nd). Geneva [Switzerland]: World Health Organisation. 2008. ص. 17–36. ISBN:978-92-4-154666-9. مؤرشف من الأصل (PDF) في 2015-02-21.
- ^ Buppasiri، P؛ Lumbiganon، P؛ Thinkhamrop، J؛ Thinkhamrop، B (7 أكتوبر 2014). "Antibiotic prophylaxis for third- and fourth-degree perineal tear during vaginal birth". The Cochrane database of systematic reviews. ج. 10: CD005125. DOI:10.1002/14651858.CD005125.pub4. PMID:25289960.
- ^ Say، L.؛ Inoue، M.؛ Mills، S.؛ Suzuki، E. (2008). Maternal Mortality in 2005 : Estimates Developed by WHO, UNICEF, UNFPA and The World Bank (PDF). Geneva: Reproductive Health and Research, World Health Organization. ISBN:978-92-4-159621-3. مؤرشف من الأصل (PDF) في 2013-07-31.
- ^ "Maternal mortality ratio falling too slowly to meet goal". World Health Organization; يونيسف؛ صندوق الأمم المتحدة للسكان؛ البنك الدولي. 12 أكتوبر 2007. مؤرشف من الأصل (Joint press release) في 2013-10-31. اطلع عليه بتاريخ 2013-08-30.
{{استشهاد بدورية محكمة}}: الاستشهاد بدورية محكمة يطلب|دورية محكمة=(مساعدة)صيانة الاستشهاد: postscript (link) نسخة محفوظة 31 أكتوبر 2013 على موقع واي باك مشين. - ^ Warwick، R.؛ Williams، P.L.، المحررون (1973). غرايز أناتومي (كتاب) (ط. 35th British). London: Longman. ص. 1046. ISBN:978-0-443-01011-8.
- ^ "Mortality and Burden of Disease Estimates for WHO Member States in 2004". Department of Measurement and Health Information, World Health Organization. فبراير 2009. مؤرشف من الأصل (xls) في 2020-05-08.
- ^ "Sexually transmitted infections (STIs)". World Health Organization. مايو 2013. مؤرشف من الأصل في 2018-04-23. اطلع عليه بتاريخ 2013-08-30.
- ^ Handel، M.؛ Swaab، H.؛ De Vries، L.S.؛ Jongmans، M.J. (2007). "Long-term cognitive and behavioral consequences of neonatal encephalopathy following perinatal asphyxia: A review". European Journal of Pediatrics. ج. 166 ع. 7: 645–54. DOI:10.1007/s00431-007-0437-8. PMC:1914268. PMID:17426984.
- ^ Stearns، P.N.، المحرر (21 ديسمبر 1993). Encyclopedia of Social History. Garland Reference Library of Social Sciences. London: Taylor & Francis. ج. V. 780. ص. 144. ISBN:978-0-8153-0342-8. مؤرشف من الأصل في 2020-03-09.
- ^ Vernon، D.M.J.، المحرر (2005). Having a Great Birth in Australia: Twenty Stories of Triumph, Power, Love and Delight from the Women and Men who Brought New Life Into the World . Canberra, Australia: الكلية الاسترالية للقابلات. ص. 56. ISBN:978-0-9751674-3-4.
- ^ About AMCB نسخة محفوظة 20 يناير 2018 على موقع واي باك مشين.
- ^ "Welcome to the College of Midwives of British Columbia". College of Midwives of British Columbia website. مؤرشف من الأصل في 2019-07-03. اطلع عليه بتاريخ 2013-08-30.
- ^ Province of British Columbia (21 أغسطس 2013) [Revised Statues of British Columbia 1996]. "Health Professions Act". Statues and Regulations of British Columbia internet version. Vancouver, British Columbia, Canada: Queens Printer. مؤرشف من الأصل في 2019-05-22. اطلع عليه بتاريخ 2013-08-30.
- ^ "Our role". Nursing & Midwifery Council website. London, England. 31 أغسطس 2011 [Created 2010-02-24]. مؤرشف من الأصل في 2015-03-28. اطلع عليه بتاريخ 2013-08-30.
- ^ "The Nursing and Midwifery Order 2001". London, England: مكتب معلومات القطاع العام , الأرشيف الوطني البريطاني, وزارة العدل، حكومة المملكة المتحدة. 2002. مؤرشف من الأصل في 2018-10-06.
- ^ "American Way of Birth, Costliest in the World - NYTimes.com". مؤرشف من الأصل في 2019-01-04.
- ^ Barrett ML, Smith MW, Elizhauser A, Honigman LS, Pines JM (ديسمبر 2014). "Utilization of Intensive Care Services, 2011". HCUP Statistical Brief #185. Rockville, MD: Agency for Healthcare Research and Quality. مؤرشف من الأصل في 2018-11-09.
{{استشهاد ويب}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Hsia RY, Akosa Antwi Y, Weber E (2014). "Analysis of variation in charges and prices paid for vaginal and caesarean section births: a cross-sectional study". BMJ Open. ج. 4 ع. 1: e004017. DOI:10.1136/bmjopen-2013-004017. PMC:3902513. PMID:24435892.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ "www.nice.org.uk". مؤرشف من الأصل في 2015-09-04.
- ^ "British Regulator Urges Home Births Over Hospitals for Uncomplicated Pregnancies - NYTimes.com". مؤرشف من الأصل في 2018-07-18.

