معالجة الجفاف عن طريق الفم
| معالجة الجفاف عن طريق الفم | |
|---|---|
 |
|
| معلومات عامة | |
| من أنواع | معالجة التجفاف |
| تعديل مصدري - تعديل | |
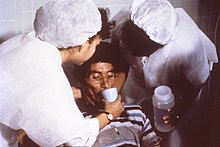
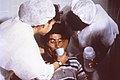
المعالجة بالإمهاء الفموي (بالإنجليزية: Oral rehydration therapy) أو يعرف بإختصار بـ ORT هي إحدى عمليات استبدال السوائل تُستخدم لمنع حدوث التجفاف وعلاجه، خاصةً الناتج عن الإسهال. تشمل العملية شرب مياه تحوي كميات متوسطة من السكر والأملاح، خاصةً الصوديوم والبوتاسيوم. يمكن أيضًا تعويض السوائل عن طريق الفم باستخدام أنبوب أنفي معدي.[1] يجب أن يتضمن العلاج الروتيني استخدام مكملات حاوية على الزنك. تشير التقديرات إلى أن المعالجة بالإمهاء الفموي قللت من خطر الوفاة بسبب الإسهال بنسبة تصل إلى 93%.[2]
قد تشمل الآثار الجانبية حدوث إقياء أو فرط صوديوم الدم أو فرط بوتاسيوم الدم. في حالة حدوث إقياء، يوصى بإيقاف العلاج مؤقتًا لمدة 10 دقائق ثم إعادته تدريجيًا. تتضمن التركيبة الموصى بها كلوريد الصوديوم وسيترات الصوديوم وكلوريد البوتاسيوم والجلوكوز. يمكن استبدال الجلوكوز بالسكروز وسيترات الصوديوم ببيكربونات الصوديوم، في حال عدم توفرها.[1] يزيد الجلوكوز من امتصاص الصوديوم وبالتالي الماء عن طريق الأمعاء. يتوفر عدد من التركيبات الأخرى أيضًا بما في ذلك الأنواع التي يمكن تحضيرها في المنزل.[3] ومع ذلك، لم يُدرس استخدام المحاليل المحضرة منزليًا بشكل جيد.[2]
طُورت المعالجة بالإمهاء الفموي في أربعينيات القرن العشرين، لكن لم يشع استخدامها حتى السبعينيات.[4] وهي مدرجة في قائمة الأدوية الأساسية النموذجية لمنظمة الصحة العالمية، وهي الأدوية الأكثر أمانًا والأكثر فعالية المطلوبة في نظام الرعاية الصحية.[5] التكلفة بالجملة في الدول النامية لرزمة تُخلط مع لتر من الماء هي 0.03-0.20 دولار أمريكي.[6] على الصعيد العالمي واعتبارًا من عام 2015، بدأ 41% من الأطفال المصابين بالإسهال باستخدام المعالجة بالإمهاء الفموي. لعب هذا الاستخدام دورًا مهمًا في الحد من عدد وفيات الأطفال دون سن الخامسة.[7]
الاستخدامات الطبية[عدل]
تعد طرق المعالجة بالإمهاء الفموي أقل بضعًا من الاستراتيجيات الأخرى لاستبدال السوائل، وتحديدًا استبدال السوائل عبر الوريد. يُفضل علاج التجفاف الخفيف إلى المتوسط لدى الأطفال في قسم الطوارئ باستخدام الإمهاء الفموي. يجب على الأشخاص الذين يخضعون للمعالجة بالإمهاء الفموي تناول الطعام في غضون 6 ساعات والعودة إلى نظامهم الغذائي الكامل في غضون 24-48 ساعة.[8][9]
الفعالية[عدل]
قد تقلل المعالجة بالإمهاء الفموي من معدل الوفيات الناتجة عن الإسهال بنسبة تصل إلى 93%. أظهرت دراسات الحالة في 4 دول نامية أيضًا وجود ارتباط بين زيادة استخدام أملاح الإمهاء الفموي وانخفاض معدل الوفيات. لا تبدي المعالجة بالإمهاء الفموي أي تأثير على مدة نوبة الإسهال أو حجم السوائل المفقودة.[10][11]
خوارزمية العلاج[عدل]
يجب تقييم درجة التجفاف قبل بدء المعالجة بالإمهاء الفموي. تعد هذه المعالجة مناسبة للأشخاص الذين يعانون من التجفاف وأولئك الذين تظهر عليهم علامات وأعراض التجفاف الخفيف إلى المتوسط. يجب على الأشخاص الذين يعانون من التجفاف الشديد طلب المساعدة الطبية المتخصصة على الفور لتعويض السوائل عن طريق الوريد في أقرب وقت ممكن لاستعادة الحجم المفقود من السوائل.[12]
موانع الاستعمال[عدل]
يجب التوقف عن المعالجة بالإمهاء الفموي واستبدال السوائل عن طريق الوريد عندما يستمر الإقياء رغم اتباع إجراءات الإمهاء الفموي بشكل صحيح، أو عندما تزداد أعراض التجفاف سوءًا رغم إجراءات الإمهاء الفموي، أو عندما لا يكون الشخص قادرًا على الشرب بسبب فقدان الوعي، أو في حال وجود دليل على انسداد معوي أو تغلف معوي. قد يُمنع استخدام طرق الإمهاء الفموي أيضًا لدى الأشخاص الذين يعانون من صدمة ديناميكية دموية بسبب ضعف المنعكسات الوقائية في المسلك الهوائي. لا يعد الإقياء لفترة قصيرة من موانع المعالجة بالإمهاء الفموي. في حالات الإقياء، يمكن لشرب محاليل الإمهاء الفموي ببطء وبشكل مستمر أن يساعد في إيقاف الإقياء.[13]
التحضير[عدل]



اشتركت منظمة الصحة العالمية واليونيسف في وضع مبادئ توجيهية رسمية لصنع محاليل الإمهاء الفموي وأملاح الإمهاء الفموي المستخدمة في تحضيرها. وصفت المنظمتان أيضًا مستحضرات بديلة مقبولة، بحسب درجة توفر المواد. تتوفر المستحضرات التجارية إما بشكل سوائل معدة مسبقًا أو أكياس تحوي أملاح الإمهاء الفموي جاهزة للخلط مع الماء.[14][15]
| المكونات | جرامات | أوقية | ملمول | المولارية |
|---|---|---|---|---|
| كلوريد الصوديوم (ملح) | 2.6 | 0.092 | 44 | 88 |
| ثلاثي الصوديوم سيترات ثنائي الهيدرات | 2.9 | 0.100 | 10 | 40 |
| كلوريد البوتاسيوم (بدون ملح) | 1.5 | 0.053 | 20 | 40 |
| جلوكوز لامائي | 13.5 | 0.480 | 75 | 75 |
| مجموع المولارية | 243 | |||
يمكن أيضًا تحضير محلول الإمهاء الفموي الأساسي عندما لا تتوفر أكياس أملاح الإمهاء الفموي. توصي منظمة الصحة العالمية الأطباء باستخدام محلول محلي الصنع يتكون من لتر واحد من الماء يُضاف إليه ملعقة صغيرة من الملح (3 غرام) وملعقتين كبيرتين من السكر (18 غرام) (بحيث يصبح طعمها مشابهًا لـ«طعم الدمع»). يوصي مشروع الإمهاء بإضافة نفس الكمية من السكر لكن مع نصف ملعقة صغيرة فقط من الملح، مشيرًا إلى أن هذا المحلول المخفف أقل خطورة ولا يفقد سوى القليل من الفعالية. تتفق المنظمتان على أن المشروبات التي تحتوي على الكثير من السكر أو الملح يمكن أن تجعل التجفاف أسوأ. يجب أن تكون النسبة المولية للسكر بالنسبة للملح 1: 1 ولا يجب أن يكون المحلول مفرط الأسمولية. ينص مشروع الإمهاء على أن «تخفيف الخليط قليلًا (باستخدام أكثر من 1 لتر من الماء النظيف) ليس ضارًا».[17][18][19][20][21]
السائل المثالي لتحضير محلول الإمهاء الفموي هو الماء النظيف. لكن إذا لم يكن متاحًا، يجب استخدام المياه المتوفرة عادةً. لا ينبغي الامتناع عن إعطاء محلول الإمهاء الفموي لمجرد أن المياه المتاحة قد تكون غير آمنة؛ التجفاف له الأسبقية.[22]
عندما لا تتوافر أكياس أملاح الإمهاء الفموي والملاعق المناسبة لقياس السكر والملح، أوصت منظمة الصحة العالمية بتناول العصيدة والحساء المحضرة منزليًا، وما إلى ذلك، للمساعدة في الحفاظ على الإمهاء.[23] أكدت مراجعة لانسيت في عام 2013 على الحاجة إلى مزيد من البحوث حول السوائل المنزلية المناسبة لمنع التجفاف.[24] لا تعد المشروبات الرياضية حلولًا مثالية للإمهاء الفموي، لكن يمكن استخدامها إذا لم تتوفر الخيارات الأفضل. لا ينبغي تجنبها بسبب عدم وجود خيارات أفضل؛ لأن التجفاف له الأسبقية. لكنها لا تُعتبر بدائل لمحاليل الإمهاء الفموي في الحالات غير الطارئة.[25]
انخفاض الأسمولية[عدل]

في عام 2003، أوصت منظمة الصحة العالمية واليونيسيف بخفض الأسمولية لمحلول معالجة الجفاف من 311 إلى 245 ملي أسمول/لتر.[26][27] تم تحديث هذه الإرشادات أيضًا في عام 2006. استندت هذه التوصية إلى العديد من التجارب السريرية التي أظهرت أن محلول الأسمولية المنخفض يقلل من حجم البراز لدى الأطفال المصابين بالإسهال بحوالي خمسة وعشرين بالمائة والحاجة إلى العلاج الوريدي بحوالي ثلاثين بالمائة مقارنة بمحلول الإماهة الفموي القياسي. كما يتم تقليل حدوث القيء. يحتوي محلول الإماهة الفموية المخفض الأسمولية على تركيزات أقل من الجلوكوز وكلوريد الصوديوم مقارنة بالمحلول الأصلي، ولكن تركيزات البوتاسيوم والسترات لم تتغير.[28][29][30][31][32]
الإدارة[عدل]
يستند العلاج بتقنية معالجة السوائل عن طريق الفم إلى دليل على استمرار امتصاص الماء من الجهاز الهضمي حتى أثناء فقدان السوائل من خلال الإسهال أو القيء. تحدد منظمة الصحة العالمية المؤشرات والاستعدادات والإجراءات الخاصة بـ ORT.[22]
تقترح الدلائل الإرشادية لمنظمة الصحة العالمية/اليونيسف أن العلاج بمحلول معالجة الجفاف يجب أن يبدأ عند أول بادرة من الإسهال من أجل منع الجفاف.[33][34] يمكن إعطاء الأطفال أملاح الإماهة الفموية بواسطة قطارة أو حقنة. يمكن إعطاء الرضع الذين تقل أعمارهم عن عامين ملعقة صغيرة من سائل أملاح الإماهة الفموية كل دقيقة إلى دقيقتين. يجب على الأطفال الأكبر سنًا والبالغين تناول رشفات متكررة من الكوب، مع تناول 200-400 مل من المحلول بعد كل حركة فضفاضة.[35]
توصي منظمة الصحة العالمية بإعطاء الأطفال الذين تقل أعمارهم عن عامين ربع إلى نصف كوب من السوائل بعد كل حركة أمعاء رخوة والأطفال الأكبر سنًا من نصف إلى كوب ممتلئ. إذا تقيأ الشخص، يجب أن ينتظر القائم بالرعاية من 5-10 دقائق ثم يستأنف إعطاء أملاح الإماهة الفموية. يمكن إعطاء أملاح الإماهة الفموية من قبل عمال الإغاثة أو العاملين في مجال الرعاية الصحية في مخيمات اللاجئين والعيادات الصحية وأماكن المستشفيات.[36] يجب أن تبقى الأمهات مع أطفالهن وأن يتم تعليمهن كيفية إعطاء أملاح الإماهة الفموية. سيساعد ذلك في إعدادهم لإعطاء العلاج بإمكانية معالجة المياه في المنزل في المستقبل. يجب أن تستمر الرضاعة الطبيعية طوال فترة العلاج بالإماهة.
العلاجات المساعدة[عدل]
الزنك[عدل]
كجزء من العلاج بالإمهاء الفموي، توصي منظمة الصحة العالمية بالمكملات الحاوية على الزنك (10-20 ملغ يوميًا) لمدة عشرة إلى أربعة عشر يومًا، لتقليل شدة المرض ومدته وتقليل احتمالية تكرر المرض في الشهرين أو الثلاثة أشهر التالية. تتضمن المستحضرات المتوفرة محلول كبريتات الزنك للبالغين، ومحلول معدل للأطفال بالإضافة إلى الأقراص.[37]
التغذية[عدل]
بعد علاج التجفاف الشديد واسترجاع الشهية، تسرع التغذية الجيدة من عملية استعادة وظيفة الأمعاء الطبيعية، وتقلل من فقدان الوزن وتدعم النمو المستمر عند الأطفال. يُفضل تناول وجبات صغيرة متكررة (تقديم الطعام للأطفال كل ثلاث إلى أربع ساعات). يجب على الأمهات مواصلة الرضاعة الطبيعية. عادةً ما يستعيد الطفل المصاب بالإسهال المائي شهيته حالما يُعالج الجفاف، بينما تبقى تغذية الطفل المصاب بالإسهال المدمى سيئة حتى زوال المرض. يجب تشجيع هؤلاء الأطفال على استئناف التغذية الطبيعية في أقرب وقت ممكن. بمجرد علاج الإسهال، توصي منظمة الصحة العالمية بإعطاء الطفل وجبة إضافية كل يوم لمدة أسبوعين، وأطول إذا كان الطفل يعاني من سوء التغذية.[38][39]
الأطفال المصابون بسوء التغذية[عدل]
قد يتم المبالغة في تقدير الجفاف عند الأطفال الذين يعانون من الهزال والتقليل من شأنه عند الأطفال المصابين بكواشيوركور.[40] يجب أن تشمل رعاية هؤلاء الأطفال أيضًا الإدارة الدقيقة لسوء التغذية وعلاج العدوى الأخرى. تشمل العلامات المفيدة للجفاف الرغبة في الشرب، والخمول، وبرودة الأطراف ورطوبتها، وضعف أو غياب النبض الكعبري (المعصم)، وانخفاض تدفق البول أو غيابه. في الأطفال الذين يعانون من سوء التغذية الحاد، غالبًا ما يكون من المستحيل التمييز بشكل موثوق بين الجفاف المعتدل والشديد. يجب علاج الطفل المصاب بسوء التغذية الحاد والذي تظهر عليه علامات الجفاف الشديد ولكن ليس لديه تاريخ من الإسهال المائي من الصدمة الإنتانية.
ORS الأصلي (90 مليمول صوديوم/لتر) والمعيار الحالي ORS منخفض الأسمولية (75 مليمول صوديوم/لتر) يحتوي كلاهما على الكثير من الصوديوم وقليل جدًا من البوتاسيوم للأطفال المصابين بسوء التغذية الحاد والجفاف بسبب الإسهال. ينصح باستخدام محلول معالجة سوء التغذية ReSoMal (بالإنجليزية: Rehydration Solution for Malnutrition) لهؤلاء الأطفال. يحتوي على كمية أقل من الصوديوم (45 مليمول/لتر) والمزيد من البوتاسيوم (40 مليمول/لتر) من الأسمولية المخفض في ORS.[41]
يمكن الحصول عليها في عبوات تنتجها اليونيسف أو جهات تصنيع أخرى. الاستثناء هو إذا كان الطفل المصاب بسوء التغذية الحاد يعاني أيضًا من إسهال شديد (في هذه الحالة قد لا توفر ReSoMal ما يكفي من الصوديوم)، وفي هذه الحالة، تكون أملاح الإماهة الفموية منخفضة الأسمولية القياسية (75). يوصى باستخدام مليمول صوديوم/لتر. يجب ترطيب الأطفال الذين يعانون من سوء التغذية ببطء. توصي منظمة الصحة العالمية بـ 10 مل من ReSoMal لكل كيلوغرام من وزن الجسم لكل ساعة من أول ساعتين (على سبيل المثال، يجب إعطاء طفل يبلغ وزنه 9 كيلوغرامات 90 مل من ReSoMal على مدار الساعة الأولى، و 90 مللي أخرى في الساعة الثانية.) ثم الاستمرار بنفس المعدل أو أبطأ بناءً على عطش الطفل وفقدان البراز المستمر، مع الأخذ في الاعتبار أن الطفل المصاب بالجفاف الشديد قد يكون خاملًا. إذا كان الطفل يشرب بشكل سيئ، يجب استخدام أنبوب أنفي معدي. لا ينبغي استخدام الطريق الوريدي لإعادة التميؤ إلا في حالات الصدمة وبعد ذلك فقط بحذر، مع التسريب ببطء لتجنب إغراق الدورة الدموية وإرهاق القلب.
يجب استئناف التغذية عادة في غضون 2-3 ساعات بعد بدء معالجة الجفاف ويجب أن تستمر كل 2-3 ساعات، ليلا ونهارا. للحصول على نظام غذائي أولي للحبوب قبل أن يستعيد الطفل شهيته الكاملة، توصي منظمة الصحة العالمية بدمج 25 جرامًا من مسحوق الحليب منزوع الدسم، و 20 جرامًا من الزيت النباتي، و 60 جرامًا من السكر، و 60 جرامًا من مسحوق الأرز أو أي حبوب أخرى في 1000 مل من الماء والغلي برفق من أجل خمس دقائق. أعط 130 مل لكل كيلوغرام من وزن الجسم خلال 24 ساعة. يجب أن يُعطى الطفل الذي لا يستطيع أو لن يأكل هذا الحد الأدنى من النظام الغذائي عن طريق أنبوب أنفي معدي مقسم إلى ست وجبات متساوية. في وقت لاحق، يجب أن يُعطى الطفل حبوبًا مصنوعة من كمية أكبر من منتجات الحليب منزوع الدسم والزيوت النباتية وسكر أقل قليلاً. مع عودة الشهية بالكامل، يجب أن يأكل الطفل 200 مل لكل كيلوجرام من وزن الجسم يوميًا. يجب إضافة الزنك والبوتاسيوم وفيتامين أ والفيتامينات والمعادن الأخرى إلى كل من منتجات الحبوب الموصى بها أو إلى محلول معالجة الجفاف عن طريق الفم نفسه. يجب على الأطفال الذين يرضعون من الثدي الاستمرار في الرضاعة الطبيعية.
المضادات الحيوية[عدل]
توصي منظمة الصحة العالمية بأن يتلقى جميع الأطفال الذين يعانون من سوء التغذية الحاد الذين يدخلون المستشفى مضادات حيوية واسعة الطيف (على سبيل المثال، الجنتاميسين والأمبيسلين). بالإضافة إلى ذلك، يجب فحص الأطفال في المستشفى يوميًا بحثًا عن إصابات أخرى.
في حالة الاشتباه في الإصابة بالكوليرا، يتم إعطاء مضاد حيوي يكون الكوليراعرضة له. هذا يقلل من فقدان الحجم بسبب الإسهال بنسبة 50% ويقصر مدة الإسهال إلى حوالي 48 ساعة.[42]
الأساس الفسيولوجي[عدل]

تدخل السوائل من الجسم إلى تجويف الأمعاء أثناء الهضم. هذا السائل متماثل مع الدم ويحتوي على كمية عالية، حوالي 142 ملي مكافئ/لتر، من الصوديوم. يفرز الفرد السليم 2000-3000 ملليغرام من الصوديوم يوميًا في تجويف الأمعاء. يتم امتصاص كل هذا تقريبًا بحيث تظل مستويات الصوديوم في الجسم ثابتة. في حالة الإصابة بمرض الإسهال، يتم فقد الإفرازات المعوية الغنية بالصوديوم قبل إعادة امتصاصها. يمكن أن يؤدي هذا إلى الجفاف الذي يهدد الحياة أو عدم توازن الكهارل في غضون ساعات عندما يكون فقدان السوائل شديدًا. الهدف من العلاج هو تجديد فقدان الصوديوم والماء عن طريق الحقن في الوريد أو عن طريق الحقن الوريدي.[43]
يحدث امتصاص الصوديوم على مرحلتين. الأول هو عن طريق الأمعاء الظهارية الخلايا (المعوية). يمر الصوديوم إلى هذه الخلايا عن طريق النقل المشترك مع الجلوكوز، عبر بروتين SGLT1. من الخلايا الظهارية المعوية، يتم ضخ الصوديوم عن طريق النقل النشط عبر مضخة الصوديوم والبوتاسيوم عبر غشاء الخلية القاعدية في الفضاء خارج الخلية. [43] [44]
تقوم مضخة الصوديوم والبوتاسيوم ATPase الموجودة في غشاء الخلية القاعدية بنقل ثلاثة أيونات الصوديوم إلى الفضاء خارج الخلية، بينما تسحب أيونات البوتاسيوم إلى داخل الخلية المعوية. وهذا يخلق «انحدار» الصوديوم التدرج داخل الخلية. تستخدم بروتينات SGLT الطاقة من انحدار الصوديوم هذا لنقل الجلوكوز عبر الغشاء القمي للخلية مقابل تدرج الجلوكوز. الناقلات المشتركة هي أمثلة على النقل النشط الثانوي. ثم تنقل أحاديات GLUT الجلوكوز عبر الغشاء الجانبي الجانبي. يُعرف كل من SGLT1 و SGLT2 باسم symporters، حيث يتم نقل كل من الصوديوم والجلوكوز في نفس الاتجاه عبر الغشاء.
يتطلب النقل المشترك للجلوكوز إلى الخلايا الظهارية عبر بروتين SGLT1 الصوديوم. يتم نقل اثنين من أيونات الصوديوم وجزيء الجلوكوز (أو الجالاكتوز) معًا عبر غشاء الخلية عبر بروتين SGLT1. بدون الجلوكوز، لا يتم امتصاص الصوديوم المعوي. هذا هو السبب في أن أملاح الإماهة الفموية تحتوي على كل من الصوديوم والجلوكوز. لكل دورة نقل، تتحرك مئات جزيئات الماء إلى الخلية الظهارية للحفاظ على التوازن التناضحي. يمكن أن يؤدي امتصاص الصوديوم والماء الناتج إلى معالجة الجفاف حتى أثناء استمرار الإسهال.[43]
التاريخ[عدل]
تعريف[عدل]
في أوائل الثمانينيات من القرن الماضي، أشار «علاج الجفاف عن طريق الفم» فقط إلى المستحضر الموصوف من قبل منظمة الصحة العالمية واليونيسيف. في عام 1988، تغير التعريف ليشمل الحلول الموصى بها محلية الصنع، لأن الإعداد الرسمي لم يكن متاحًا دائمًا بسهولة. تم تعديل التعريف مرة أخرى في عام 1988 ليشمل التغذية المستمرة كعلاج مناسب مرتبط. في عام 1991، أصبح التعريف، «زيادة في السوائل المائية المعطاة» وفي عام 1993، «زيادة في السوائل المعطاة واستمرار التغذية».[36]
التطور[عدل]


حتى عام 1960، لم تكن ORT معروفة في الغرب. كان الجفاف أحد الأسباب الرئيسية للوفاة خلال وباء الكوليرا عام 1829 في روسيا وأوروبا الغربية. في عام 1831، لاحظ وليام بروك فقدان الماء والملح في براز الأشخاص المصابين بالكوليرا ووصف العلاج بالسوائل الوريدية (السوائل الوريدية). أدى وصف العلاج الوريدي عالي التوتر إلى خفض معدل وفيات الكوليرا من 70 إلى 40 بالمائة. في الغرب، أصبح العلاج الوريدي «المعيار الذهبي» لعلاج الجفاف المعتدل والشديد.[45]
في عام 1953، نشر الطبيب الهندي هيميندرا ناث تشاترجي نتائجه في ذا لانسيت عن علاج الأشخاص المصابين بالكوليرا باستخدام ORT.[46] كان أول من صاغ وأظهر فعالية أملاح الإماهة الفموية للإسهال. كانت صياغة محلول استبدال السائل 4 جرام من كلوريد الصوديوم، 25 غرام من الجلوكوز و 1000 مل من الماء.[46][47]
حاول روبرت أ.فيليبس إنشاء محلول فعّال باستخدام المعالجة بالحقن ORT بناءً على اكتشافه أنه في وجود الجلوكوز والصوديوم والكلوريد يمكن امتصاصه في مرضى الكوليرا. ومع ذلك، فشلت جهود فيليبس لأن الحل الذي استخدمه كان مفرط التوتر.[47]
في أوائل الستينيات، وصف عالم الكيمياء الحيوية روبرت ك. كرين آلية النقل المشترك للصوديوم والجلوكوز ودورها في امتصاص الجلوكوز المعوي.[48] هذا، بالإضافة إلى الأدلة على أن الغشاء المخاطي المعوي يبدو غير تالف في الكوليرا، يشير إلى أن امتصاص الأمعاء للجلوكوز والصوديوم قد يستمر أثناء المرض. وقد دعم هذا الفكرة القائلة بأن معالجة الجفاف عن طريق الفم قد تكون ممكنة حتى أثناء الإسهال الحاد بسبب الكوليرا. في 1967-1968، أظهر نوربرت هيرشورن وناثانيال ف. بيرس، العاملان في دكا، بنغلاديش وكلكتا، الهند، على التوالي، أن الأشخاص المصابين بالكوليرا الشديدة يمكنهم امتصاص الجلوكوز والملح والماء وأن هذا يمكن أن يحدث بكميات كافية للحفاظ على الترطيب.[49][50] في عام 1968، أفاد ديفيد آر. نالين وريتشارد أ. كاش أنه في البالغين المصابين بالكوليرا، عند إعطاء محلول جلوكوز إلكتروليت عن طريق الفم بكميات مساوية لحجم فقد الإسهال، قلل من الحاجة إلى العلاج بالسوائل الوريدية بنسبة ثمانين بالمائة.[51]
رفيق الإسلام (حوالي 1936 - 5 مارس 2018) طبيب وعالم طب من بنغلاديش. يشتهر باكتشاف الغذاء المالح (Orosaline) لعلاج الإسهال. في عام 1971، أدى القتال أثناء حرب تحرير بنجلاديش إلى نزوح الملايين وتفشى وباء الكوليرا بين اللاجئين. عندما نفد السائل الوريدي في مخيمات اللاجئين، أصدر رفيق الإسلام وديليب محلانبيس، الطبيب الذي يعمل مع مركز جونز هوبكنز الدولي للبحوث الطبية والتدريب في كلكتا، تعليمات لإعداد وتوزيع محلول معالجة الجفاف عن طريق الفم مُعد من مكونات فردية لأفراد الأسرة ومقدمي الرعاية. أكثر من 3000 شخص مصاب بالكوليرا تلقوا العلاج بمحلول إعادة الإكثار هذه. كان معدل الوفيات 3.6 في المائة بين أولئك الذين عولجوا بعلاج السوائل مقارنة مع 30 في المائة في أولئك الذين عولجوا بالسوائل الوريدية. كانت تعرف أيضًا باسم «دكا سالين».[45][47] بعد استقلال بنجلاديش، تم إجراء حملة توزيع واسعة لاستخدام المحلول الملحي في علاج الإسهال. في عام 1980، اعترفت منظمة الصحة العالمية بـ Orosaline.
في أوائل السبعينيات من القرن الماضي، استخدم نوربرت هيرشورن علاجًا للإماهة عن طريق الفم في محمية وايت ريفر أباتشي الهندية بمنحة من المعهد الوطني للحساسية والأمراض المعدية.[52][53][54] لقد أدلى بملاحظة مهمة مفادها أن الأطفال سيشربون طواعية أكبر قدر من المحلول حسب الحاجة لاستعادة الترطيب، وأن الإماهة وإعادة التغذية المبكرة ستحمي تغذيتهم. وقد أدى ذلك إلى زيادة استخدام العلاج بتعويض السوائل عن طريق الفم للأطفال المصابين بالإسهال، وخاصة في البلدان النامية.
في عام 1980، أنشأت منظمة BRAC البنجلاديشية غير الربحية فريق مبيعات من الباب إلى الباب ومن شخص إلى آخر لتعليم معالجة العلاج عبر الإنترنت من قبل الأمهات في المنزل. انتقلت فرقة عمل مكونة من 14 امرأة وطباخ ومشرف واحد من قرية إلى أخرى. بعد زيارة النساء في عدة قرى، أصبحن بفكرة تشجيع النساء في القرية على صنع سوائل معالجة الجفاف عن طريق الفم. استخدموا المعدات المنزلية المتاحة، بدءاً من «نصف عير» (نصف لتر) من الماء وإضافة حفنة من السكر وثلاثة أصابع من الملح. في وقت لاحق، تم بث هذا النهج عبر التلفزيون والراديو وتم تطوير سوق لحزم أملاح الإماهة الفموية. بعد ثلاثة عقود، وجدت الدراسات الاستقصائية الوطنية أن ما يقرب من 90% من الأطفال المصابين بالإسهال الحاد في بنغلاديش يتلقون سوائل معالجة الجفاف عن طريق الفم في المنزل أو في منشأة صحية.[55]
من عام 2006 إلى عام 2011، قدرت اليونيسف أن حوالي ثلث الأطفال دون سن الخامسة الذين يعانون من الإسهال في جميع أنحاء العالم تلقوا محلول معالجة الجفاف عن طريق الفم، مع تقديرات تتراوح من 30% إلى 41% حسب المنطقة.[56][57]
ORT هو أحد العناصر الرئيسية لبرنامج اليونيسف "GOBI FFF" (مراقبة النمو، ORT، الرضاعة الطبيعية، التحصين، تعليم الإناث، المباعدة بين الأسرة والمكملات الغذائية). يهدف البرنامج إلى زيادة بقاء الأطفال على قيد الحياة في الدول النامية من خلال تدخلات مجربة منخفضة التكلفة.[58]
لاجئو الحرب الأهلية في موزمبيق 1990[عدل]
فر الناس من الحرب الأهلية في موزمبيق إلى جنوب ملاوي. في تشرين الثاني (نوفمبر) 1990، انتشرت الكوليرا في مخيم للاجئين في جنوب ملاوي حيث كان يعيش حوالي 74000 شخص بشكل مؤقت. كتب ديفيد سويردلو من خدمة الاستخبارات الوبائية CDC الأمريكية عن الوضع. أوصى بإقامة خيمة للأطفال الذين سيساعدهم بعض أفضل الممرضات. وأوصى بعدم الإفراط في الاعتماد على الأنابيب الوريدية، والتي غالبًا ما تُترك متصلة بالأشخاص لمدة أسبوع أو أكثر والتي قد تؤدي إلى الإصابة بالتهابات وصدمة إنتانية ولاحظ أن المرضى لا يشربون ما يكفي من محلول معالجة الجفاف. قام بتعيين ما يسمى ب «ضباط ORS» الذين كانت وظيفتهم تشجيع الأشخاص على شرب المزيد من الحلول.[59]
لقد كان لغزا طفيفا كيف كان الناس يمرضون لأن الآبار العميقة توفر المياه النظيفة وتم تشجيع اللاجئين على غسل أيديهم. ثم تم اكتشاف أن المكان الوحيد الذي يمكن فيه غسل اليدين كان في نفس الدلاء التي يتم فيها نقل المياه وتخزينها. كتب سويردلو في تقريره، «من المحتمل أن يقلل استخدام أوعية المياه ضيقة الفم من احتمالية التلوث».[59]
الجوائز[عدل]
- مركز أبحاث الصحة والسكان، دكا، بنغلاديش، 2001 جائزة غيتس للصحة العالمية.[60]
- نوربرت هيرشورن وديليب محلانابس وديفيد نالين وناثانيال بيرس، 2002 جائزة بولين الافتتاحية لأبحاث طب الأطفال.[61]
- ريتشارد أ. كاش، وديفيد نالين، وديليب محلانبيس، وستانلي شولتز، 2006 جائزة الأمير ماهيدول.[62]
المراجع[عدل]
- ^ أ ب World Health Organization (2009). WHO Model Formulary 2008. منظمة الصحة العالمية (WHO). ص. 349–351. hdl:10665/44053. ISBN:9789241547659.
- ^ أ ب Munos، MK؛ Walker، CL؛ Black، RE (أبريل 2010). "The effect of oral rehydration solution and recommended home fluids on diarrhoea mortality". International Journal of Epidemiology. 39 Suppl 1: i75–87. DOI:10.1093/ije/dyq025. PMC:2845864. PMID:20348131.
- ^ Binder، HJ؛ Brown، I؛ Ramakrishna، BS؛ Young، GP (مارس 2014). "Oral rehydration therapy in the second decade of the twenty-first century". Current Gastroenterology Reports. ج. 16 ع. 3: 376. DOI:10.1007/s11894-014-0376-2. PMC:3950600. PMID:24562469.
- ^ Selendy, Janine M. H. (2011). Water and Sanitation Related Diseases and the Environment: Challenges, Interventions and Preventive Measures (بالإنجليزية). John Wiley & Sons. p. 60. ISBN:9781118148600. Archived from the original on 2017-09-18.
- ^ World Health Organization (2019). World Health Organization model list of essential medicines: 21st list 2019. Geneva: World Health Organization. hdl:10665/325771. WHO/MVP/EMP/IAU/2019.06. License: CC BY-NC-SA 3.0 IGO.
- ^ "Oral Rehydration Salts". International Drug Price Indicator Guide. مؤرشف من الأصل في 2020-04-01. اطلع عليه بتاريخ 2016-12-08.
- ^ The State of the World's Children 2016 A fair chance for every child. UNICEF. يونيو 2016. ص. 117, 129. ISBN:978-92-806-4838-6. مؤرشف (PDF) من الأصل في 2016-09-20. اطلع عليه بتاريخ 2017-01-14.
- ^ Nutrition Committee؛ Canadian Paediatric Society (1994). "Oral Rehydration Therapy and Early Refeeding in the Management of Childhood Gastroenteritis". The Canadian Journal of Paediatrics. ج. 1 ع. 5: 160–164. مؤرشف من الأصل في 2014-10-14. اطلع عليه بتاريخ 2020-04-01.
- ^ Vyas، KS؛ Wong، LK (2013). "Oral rehydration solutions for burn management in the field and underdeveloped regions: a review". International Journal of Burns and Trauma. ج. 3 ع. 3: 130–6. PMC:3712407. PMID:23875118.
- ^ Guarino A, Lo Vecchio A, Pirozzi MR. (2009). "Clinical role of diosmectite in the management of diarrhea". Expert Opin Drug Metab Toxicol. DOI:10.1517/17425250902865594.
- ^ Victora، CG؛ Bryce، J؛ Fontaine، O؛ Monasch، R (2000). "Reducing deaths from diarrhoea through oral rehydration therapy". Bull World Health Organ. ج. 78 ع. 10: 1246–55. DOI:10.1590/S0042-96862000001000010 (غير نشط 7 ديسمبر 2019). PMC:2560623. PMID:11100619.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: وصلة دوي غير نشطة منذ 2019 (link) - ^ "Oral Rehydration Therapy". Rehydration Project. مؤرشف من الأصل في 2014-10-14. اطلع عليه بتاريخ 2014-10-29.
- ^ King، Caleb؛ Glass، Roger؛ Bresee، Joseph؛ Duggan، Christopher. "Managing Acute Gastroenteritis Among Children". CDC MMWR Recommendations and Reports. مؤرشف من الأصل في 2014-10-28. اطلع عليه بتاريخ 2014-10-29.
- ^ "Oral rehydration therapy (ORT) in children." نسخة محفوظة 2 January 2014 على موقع واي باك مشين. US Department of Health and Human Services. Accessed 1 January 2014.
- ^ "Oral rehydration salts and solutions and rice-based solutions worldwide manufacturers and suppliers." نسخة محفوظة 7 December 2014 على موقع واي باك مشين. Rehydration Project website. Accessed 3 January 2014.
- ^ Oral rehydration salts نسخة محفوظة 4 March 2016 على موقع واي باك مشين.
- ^ A Guide on Safe Food for Travellers نسخة محفوظة 9 July 2012 على موقع واي باك مشين., Welcome to South Africa, Host to the 2010 FIFA World Cup (bottom left of page 1).
- ^ "The Treatment Of Diarrhea, A manual for physicians and other senior health workers" (PDF). Sometimes needs to be downloaded twice. See "4.2 Treatment Plan A: home therapy to prevent dehydration and malnutrition," "4.3 Treatment Plan B: oral rehydration therapy for children with some dehydration," and "4.4 Treatment Plan C: for patients with severe dehydration" on pages 8 to 16 (12–20 in PDF). See also "8. Management of Diarrhoea with Severe Malnutrition" on pages 22–24 (26–30 in PDF) and "Annex 2: Oral and Intravenous Rehydration Solutions" on pages 33–37 (37–41 in PDF). منظمة الصحة العالمية. 2005. مؤرشف (PDF) من الأصل في 19 أكتوبر 2011.
- ^ Rehydration Project, "Diarrhoea, Diarrhea, Dehydration, Oral Rehydration, Mother and Child Nutrition, Water, Sanitation, Hygiene – Rehydration Project". مؤرشف من الأصل في 2015-06-08. اطلع عليه بتاريخ 2015-06-22. Homemade Oral Rehydration Solution Recipe.
- ^ "Diarrhoea, Diarrhea, Dehydration, Oral Rehydration, Mother and Child Nutrition, Water, Sanitation, Hygiene - Rehydration Project". rehydrate.org. مؤرشف من الأصل في 2015-06-08. اطلع عليه بتاريخ 2015-06-22.
- ^ Churgay CA، Aftab Z (1 يونيو 2012). "Gastroenteritis in children: part II, prevention and management". Am Fam Physician. ج. 85 ع. 11: 1066–70. PMID:22962878. مؤرشف من الأصل في 2014-01-02.
- ^ أ ب "The treatment of diarrhea, a manual for physicians and other senior health workers." نسخة محفوظة 19 October 2011 على موقع واي باك مشين. World Health Organization, 2005.
- ^ World Health Organization، وآخرون (Diarrhoeal Disease Control Programme) (1986). Oral rehydration therapy for treatment of diarrhoea in the home (Report). Geneva: منظمة الصحة العالمية (WHO). hdl:10665/60117. WHO/CDD/SER/80.2.
- ^ Sanders؛ وآخرون (2013). "Excellent can be the enemy of good: the case of diarrhoea management". The Lancet. ج. 382 ع. 9889: 307–308. DOI:10.1016/S0140-6736(13)61633-5. PMID:23890040.
- ^ Dousma، M؛ وآخرون (2003)، "[Sport drinks: not a suitable rehydration solution for children]"، Ned Tijdschr Geneeskd، ج. 147، ص. 213–214، PMID:12645356.
- ^ "New formulation of oral rehydration salts (ORS) with reduced osmolarity." نسخة محفوظة 16 July 2014 على موقع واي باك مشين. UNICEF.
- ^ "Oral rehydration of malnourished children with diarrhoea and dehydration: A systematic review". Wellcome Open Research. ج. 2: 66. 27 أكتوبر 2017. DOI:10.12688/wellcomeopenres.12357.1. PMC:5657219. PMID:29090271.
The current standard (hypo-osmolar) WHO ORS, with lower sodium and glucose content, was developed in order to reduce the intensity of diarrhoea in children.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - ^ "New ORS." نسخة محفوظة 27 December 2008 على موقع واي باك مشين. UNICEF. Accessed 16 February 2009.
- ^ "Pharmacopoeia library: oral rehydration salts." نسخة محفوظة 1 March 2009 على موقع واي باك مشين. WHO Accessed 16 February 2009.
- ^ "Improved formula for oral rehydration salts to save children's lives". UNICEF. مؤرشف من الأصل في 2008-08-03. اطلع عليه بتاريخ 2008-07-15.
- ^ Hahn، S.؛ Kim، S.؛ Garner، P. (2002). "Reduced osmolarity oral rehydration solution for treating dehydration caused by acute diarrhoea in children". The Cochrane Database of Systematic Reviews ع. 1: CD002847. DOI:10.1002/14651858.CD002847. ISSN:1469-493X. PMC:6532752. PMID:11869639.
- ^ "Oral rehydration salt solution for treating cholera: ≤ 270 mOsm/L solutions vs ≥ 310 mOsm/L solutions". Cochrane Database Syst Rev ع. 12: CD003754. 2011. DOI:10.1002/14651858.CD003754.pub3. PMC:6532622. PMID:22161381.
- ^ Oral rehydration salts : production of the new ORS. منظمة الصحة العالمية (WHO). 2006. WHO/FCH/CAH/06.1.
- ^ (Report).
{{استشهاد بتقرير}}: الوسيط|title=غير موجود أو فارغ (مساعدة) - ^ WHO Model Formulary 2008. منظمة الصحة العالمية (WHO). 2009. ص. 349–351. ISBN:9789241547659.
- ^ أ ب "WHO position paper on oral rehydration salts to reduce mortality from cholera." نسخة محفوظة 20 August 2011 على موقع واي باك مشين. WHO 2014. Accessed 1 January 2014.
- ^ "Pediatric zinc sulfate oral solution" (PDF). منظمة الصحة العالمية (WHO). 15 يوليو 2008. مؤرشف من الأصل (PDF) في 2020-05-11.
- ^ "Community health worker training materials for cholera prevention and control." نسخة محفوظة 20 October 2011 على موقع واي باك مشين. CDC. [وصلة مكسورة]
- ^ Victora CG، Bryce J، Fontaine O، Monasch R (2000). "Reducing deaths from diarrhoea through oral rehydration therapy" (PDF). Bull. World Health Organ. ج. 78 ع. 10: 1246–55. DOI:10.1590/S0042-96862000001000010 (غير نشط 7 ديسمبر 2019). PMC:2560623. PMID:11100619. مؤرشف من الأصل (PDF) في 2020-02-20.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: وصلة دوي غير نشطة منذ 2019 (link) - ^ National Guidelines for the Management of Severely Malnourished Children in Bangladesh نسخة محفوظة 19 October 2011 على موقع واي باك مشين., Institute of Public Health Nutrition, Directorate General of Health Services, Ministry of Health and Family Welfare, Government of the People's Republic of Bangladesh, May 2008, "Step 3. Treat/prevent dehydration" and "Step 4. Correct electrolyte imbalance," pages 21–23 (22-24 in PDF).
- ^ "Technical Bulletin No. 17: RESOMAL – new sachet/carton sizes" (PDF). UNICEF. مؤرشف من الأصل (PDF) في 2015-09-15. اطلع عليه بتاريخ 2017-06-30.
- ^ Leibovici-Weissman، Y؛ Neuberger، A؛ Bitterman، R؛ وآخرون (2014). "Antimicrobial drugs for treating cholera". Cochrane Database of Systematic Reviews. Art. No.: CD008625 ع. 6: CD008625. DOI:10.1002/14651858.CD008625.pub2. PMC:4468928. PMID:24944120.
- ^ أ ب ت Guyton & Hall 2010.
- ^ "Oral rehydration therapy and early refeeding in the management of childhood gastroenteritis." نسخة محفوظة 4 September 2009 على موقع واي باك مشين. Paediatrics and Child Health, Canadian Paediatric Society, nutrition committee 2006 11(8) p527–531. Accessed 17 February 2009.
- ^ أ ب Guerrant R. L.؛ وآخرون (2003). "Cholera, diarrhea, and oral rehydration therapy: triumph and indictment" (PDF). Clinical Infectious Diseases. ج. 37 ع. 3: 398–405. DOI:10.1086/376619. PMID:12884165. مؤرشف من الأصل (PDF) في 2012-06-19.
- ^ أ ب CHATTERJEE، HN (21 نوفمبر 1953). "Control of vomiting in cholera and oral replacement of fluid". Lancet. ج. 265 ع. 6795: 1063. DOI:10.1016/s0140-6736(53)90668-0. PMID:13110052.
- ^ أ ب ت Ruxin JN (أكتوبر 1994). "Magic bullet: the history of oral rehydration therapy". Med Hist. ج. 38 ع. 4: 363–97. DOI:10.1017/s0025727300036905. PMC:1036912. PMID:7808099.
- ^ Crane R. K. et al. "The restrictions on possible mechanisms of intestinal transport of sugars." Membrane Transport and Metabolism, proceedings of a symposium held in Prague, 22–27 August 1960. Kleinzeller A. and Kotyk A. الأكاديمية التشيكية للعلوم, Prague, 1961, p439– 449.
- ^ Hirschhorn، Norbert (1968). "Decrease in net stool output in cholera during intestinal perfusion with glucose-containing solutions". N. Engl. J. Med. ج. 279 ع. 4: 176–181. DOI:10.1056/nejm196807252790402. PMID:4968807.
- ^ Pierce، Nathaniel (1968). "Effect of intragastric glucose-electrolyte infusion upon water and electrolyte balance in asiatic cholers". Gastroenterology. ج. 55 ع. 3: 333–43. DOI:10.1016/S0016-5085(19)34043-0. PMID:5675364.
- ^ "Oral maintenance therapy for cholera in adults". Lancet. ج. 2 ع. 7564: 370–3. أغسطس 1968. DOI:10.1016/S0140-6736(68)90591-6. PMID:4173788.
- ^ Hirschhorn، N؛ Cash، RA؛ Woodward، WE؛ Spivey، GH (1972). "Oral fluid therapy of Apache children with acute infectious diarrhoea". Lancet. ج. 2 ع. 7766: 15–8. DOI:10.1016/s0140-6736(72)91277-9. PMID:4113619.[بحاجة لمصدر غير أولي]
- ^ Hirschhorn، Norbert؛ McCarthy، Brian J.؛ Ranney، Bobbette؛ Hirschhorn، Mary Ann؛ Woodward، Susan T.؛ Lacapa، Ann؛ Cash، Richard A.؛ Woodward، William E.؛ Weil، William B. (1973). "Ad libitum oral glucose-electrolyte therapy for acute diarrhea in apache children". The Journal of Pediatrics. ج. 83 ع. 4: 562–71. DOI:10.1016/S0022-3476(73)80215-X. PMID:4581015.[بحاجة لمصدر غير أولي]
- ^ Hirschhorn، N؛ Denny، KM (1975). "Oral glucose-electrolyte therapy for diarrhea: A means to maintain or improve nutrition?". The American Journal of Clinical Nutrition. ج. 28 ع. 2: 189–92. DOI:10.1093/ajcn/28.2.189. PMID:1054211.[بحاجة لمصدر غير أولي]
- ^ Gawande، Atul (29 يوليو 2013). "SLOW IDEAS, Some innovations spread fast. How do you speed the ones that don't?". The New Yorker. مؤرشف من الأصل في 2014-02-17.
They found that, although boiled water was preferable, contaminated water was better than nothing.
- ^ Oral rehydration therapy / oral rehydration solution نسخة محفوظة 23 February 2014 على موقع واي باك مشين., PATH, "PATH is an international nonprofit organization that transforms global health through innovation."
- ^ Source: UNICEF.Pneumonia and Diarrhoea: Tackling the Deadliest Diseases for the World's Poorest Children. New York: UNICEF; 2012.
- ^ 1946–2006, sixty years for children (PDF). UNICEF. نوفمبر 2006. ISBN:978-92-806-4053-3. مؤرشف من الأصل (PDF) في 2007-04-13.
- ^ أ ب Inside the Outbreaks: The Elite Medical Detectives of the Epidemic Intelligence Service, Mark Pendergrast, Boston, New York: Houghton Mifflin Harcourt, 2010, Section III: Complex Challenges (1982 – Present), pages 269-70. "Cholera continued its inexorable spread during the drawn-out seventh world pandemic that had begun in 1961 . . " نسخة محفوظة 7 أغسطس 2020 على موقع واي باك مشين.
- ^ "Centre for Health and Population Research — 2001 Gates Award for Global Health Recipient." نسخة محفوظة 29 September 2011 على موقع واي باك مشين. Bill and Melinda Gates Foundation. Accessed 21 February 2009.
- ^ "First Pollin prize in pediatric research recognizing developers of revolutionary oral rehydration therapy." نسخة محفوظة 6 September 2008 على موقع واي باك مشين. NewYork-Presbyterian Hospital Accessed 22 February 2009.
- ^ "Prince Mahidol Award 2006." نسخة محفوظة 9 May 2009 على موقع واي باك مشين. Prince Mahidol Award Foundation. Accessed 22 February 2009.
| في كومنز صور وملفات عن: معالجة الجفاف عن طريق الفم |

